85 horas
"Tive de reaprender a andar. Era um peso morto, não conseguia virar-me na cama"
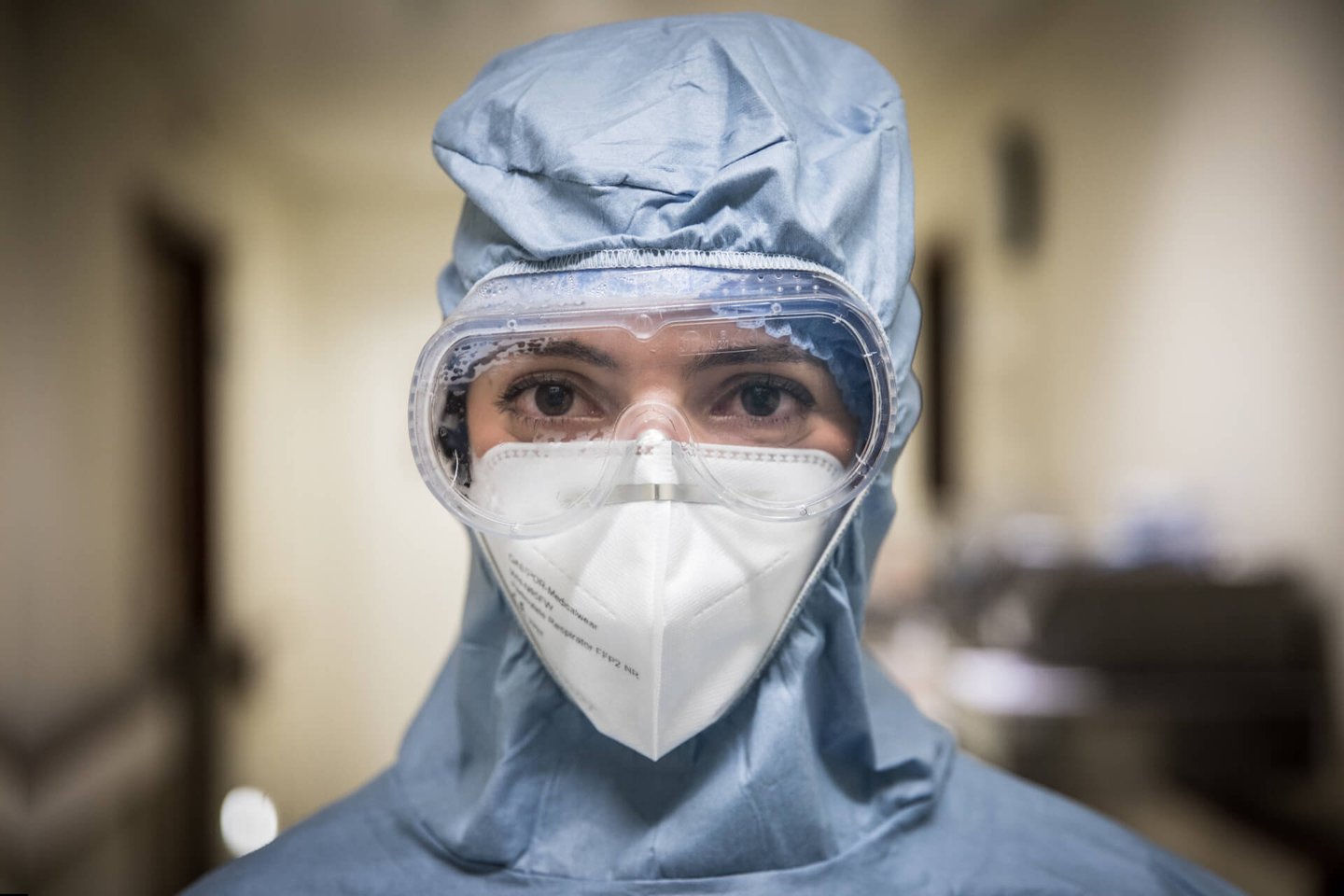
Faça scrollDos 95 médicos infetados no Hospital de Santa Maria, dois tiveram de ser entubados e ventilados nos Cuidados Intensivos. Um é uma médica, que já recuperou e voltou ao trabalho, mas preferiu não recordar a situação dramática por que passou. O outro é Jacques dos Santos, 62 anos, chefe de equipa e adjunto da direção de urgências, que aceitou pela primeira vez contar a sua história.
— Como é que foi o despertar nos Cuidados Intensivos?
— Como médico, sabia que tinha estado em coma. A minha preocupação inicial foi se tinha ficado com sequelas neurológicas. Comecei a fazer um exame neurológico a mim próprio, a tentar perceber se havia algum dano da sedação. Parecia-me que não estava a ver do olho esquerdo. Depois a parte cognitiva: tentei lembrar-me dos códigos dos cartões multibanco. Consegui, portanto achei que a cabeça estava boa. Pensei: "Se me lembro disto devo lembrar-me de tudo o resto".
Enquanto esteve internado nos Cuidados Intensivos do Hospital de Santa Maria, Jacques dos Santos fartou-se de viajar — em sonhos. Lembra-se nitidamente de estar numa unidade caótica, como se estivesse a meio de uma guerra, e de ter corrido o mercado negro, no Médio Oriente e nos Estados Unidos, à procura de uma máquina de oxigénio de alto fluxo para a mãe, uma idosa de 90 anos. "Coisas disparatadas, estava a tentar angariar um aparelho para ela ter em casa se ficasse doente. Acho que não consegui, mas lembro-me disso", recorda.
Se os sonhos têm significado, este apenas confirma que a mãe foi uma das maiores preocupações do médico, ao longo de todo este processo. Deixou de estar com ela no início da pandemia, para a proteger. Depois, quando ficou internado, só fez duas chamadas: uma para uma sobrinha médica, para ir informando a mãe e o resto da família sobre a sua evolução; outra para uma irmã, para ir buscar a mãe e não a deixar sozinha na aldeia onde vive. Quando despertou nos Cuidados Intensivos, a maior emoção que sentiu foi durante a videochamada com a mãe. E ainda hoje se angustia com o que a senhora sofre com o isolamento: "A única coisa que preocupa os idosos não é a morte — vão ter de morrer um dia. É ficarem isolados e morrerem isolados".
Jacques dos Santos, especialista em Medicina Interna, ficou infetado um mês e meio depois de terem chegado a Portugal os primeiros casos. Terá sido contagiado no final de abril por um de dois doentes que observou, que supostamente não teriam o vírus: dois idosos que tinham estado confinados em casa, apenas com uma cuidadora externa, sem febre nem os outros sintomas típicos de Covid-19, mas com dificuldade respiratória. Soube depois que afinal já estavam infetados. "Fiquei um bocadinho alerta", admite. Uma semana mais tarde, começaram os primeiros sintomas: "Nem tive febre alta. Tive mialgias e o sintoma principal foi agonia, estava muito nauseado, e senti perda de apetite. Percebi que podia estar com infeção Covid, vim fazer teste no próprio dia e fui para casa aguardar a evolução da situação". Deu positivo.
Nos três, quatro dias que se seguiram ficou ainda com mais náuseas, deixou de conseguir alimentar-se e o derradeiro aviso chegou com um desmaio: "Houve uma noite em que perdi os sentidos numa tentativa de ir à casa de banho. Nem valorizei, achei que era uma crise vagal, mas, como estava a viver sozinho, achei que era mais prudente vir para o hospital. Pensei: 'Pode acontecer-me isto e não tenho ninguém a quem recorrer, ou alguém que dê conta.'"
Foi internado numa enfermaria, mas no dia seguinte a situação agravou-se. Ficou com pneumonia e hipoxemia grave, uma redução do oxigénio no sangue. "Senti uma falta de forças generalizada. No dia em que fui para os Cuidados Intensivos quis tomar banho e não consegui lavar a cabeça. Foi uma coisa impressionante. Isso é que me assustou."
— Tinha noção exata do que podia acontecer?
— Sabia que estava em vigilância, e que podia evoluir mal, tendo em conta o exemplo dos outros doentes. Estava sempre esperançado que não, porque não tinha os sintomas mais exuberantes. Não tinha febre muito alta, não tinha tosse, não tinha dificuldade respiratória. Portanto, achei que podia evoluir de uma forma mais benigna.
— Acautelou alguma coisa para o caso de correr mal?
— Eu tinha confiança nos médicos que estavam a tomar conta de mim. Disseram: "Jacques, temos de avançar para entubamento e ventilação". E eu: "Tudo bem, avancem". Também sei que estes processos são feitos com sedação. Não ia sentir nada, ia dormir.
— Sabia que podia correr mal, mas acreditou que não.
— Quando nos propõem "Se não fizer, morres; se fizer, podes viver", uma pessoa entrega-se, mas com alguma esperança. A conversa foi diferente. Foi: "Agora é o timing, não podemos adiar mais, portanto vamos ter de entubar e ventilar".
Ainda sentiu o impacto da notícia. Pensou: "Deixa lá ver, não tenho as coisas organizadas..." Mas foi tudo muito rápido. Nem mesmo quando soube que tinha morrido um doente infetado que estava ali internado ficou mais pessimista. "Uma pessoa pode pensar que pode ser o próximo, se continua lá. Mas a minha relação com a morte é muito tranquila". Isso não o assusta, como o médico explica no vídeo que se segue.
"Não conseguia levantar um lençol. Não tinha força. Zero"
Depois de dez dias ventilado, Jacques dos Santos acordou nos Cuidados Intensivos praticamente sem força muscular. Na primeira vez que conseguiu levantar o braço, tentou alcançar o comando da cama e nada. "Cheguei com o dedo ao comando, parecia que estava a fazer pressão, mas não estava. Mete mesmo muita impressão. Uma pessoa não se conseguir mobilizar é dramático", assume.
"Não conseguia levantar um lençol quando acordei. Não tinha força. Zero. Foi o que me assustou mais. Os colegas disseram que era normal. Durante muito tempo isso mantém-se: uma pessoa fica completamente dependente para tudo. Era um peso morto, não conseguia virar-me na cama".
Mas a parte cognitiva estava intacta, pelo que nunca deixou de ser um médico doente. Num certo momento, identificou que estava a sentir uma pequena taquicárdia e pediu diretamente a medicação ao enfermeiro, que reagiu com esta tirada: "Já está a ficar bom..."
Quando despertou, Jacques dos Santos lembra-se também de se ter preocupado com os vários vizinhos idosos. "Quis saber se alguém do prédio tinha ficado infetado. Felizmente não houve ninguém", conta, aliviado. "Quando nós sabemos que estamos infetados, a grande preocupação é saber se infetámos alguém. Eu preocupei-me mais com isso."
O mais difícil foi mesmo "reaprender a andar". Os fisioterapeutas que o acompanharam no mês seguinte traçaram um plano, mas Jacques dos Santos, cinco dias antes de ter alta, disse-lhes: "Eu não quero nada disso, quero conseguir levantar-me com o andarilho para ir à casa de banho. Quando conseguir fazer isso quero ir para casa".
Foi, de facto, mas arrependeu-se assim que chegou ao apartamento, completamente estourado, depois de o carro que o transportou ter ficado ligeiramente afastado da porta. "Se calhar fui estúpido, devia ter ficado mais tempo no hospital", pensou. Ficou assustado, mas a recuperação acabou por evoluir bem. Passado uma semana, já conseguia conduzir. E ao fim de três meses, em setembro, conseguiu voltar ao trabalho.
"Ainda ontem me fizeram a pergunta: 'Já estás a trabalhar? Como é possível?'. Mas quando passamos por estas situações, a conquista é a da normalidade. E o normal é trabalhar, é ter a vida organizada, nem me passou pela cabeça meter férias ou ficar de baixa. Como moro sozinho, acaba por ser esta a minha família, acabou por ser um regressar a casa. Senti-me em casa".

Nos primeiros tempos no regresso às Urgências depois de ter estado internado, Jacques dos Santos tentou não exagerar, mas ainda não está completamente recuperado: sente-se mais cansado, em dias de mais trabalho ou no final da semana. "Estou a fazer corticóides para evitar sequelas pulmonares. Pode facilitar o adquirir de infecções bacterianas."

Interrompeu o curso de Medicina no 4.º ano para fazer um curso de Arquitectura de Interiores na Fundação Ricardo Espírito Santo. Mas "ficou sempre o bichinho da Medicina" e voltou para acabar o curso. Apesar de agora enfrentar situações de ansiedade e stress quando não sabe se tem condições para prestar os melhores cuidados a todos os doentes que precisem, assegura: "Não estou nada arrependido".

"Viajar, viajar, viajar". De tudo o que deixou de fazer desde o início da pandemia, é das idas frequentes a Paris e Londres que Jacques dos Santos tem sentido mais falta. "Gosto imenso. Estou um bocado a ressacar. Estou à espera de isto tudo acalmar."

Simone, auxiliar de limpeza do Covidário, ficou infetada há três meses, mas não sabe como apanhou o vírus — admite que possa ter sido ali mesmo, mas não tem a certeza. Teve apenas sintomas ligeiros. Enfermeira formada no Brasil, mas ainda sem equivalência para Portugal, soube através de um aviso na igreja que o hospital estava a recrutar pessoal. De cada vez que sai um doente de uma destas cabines da triagem do Covidário, desinfeta o cadeirão, as paredes e o chão antes de entrar o doente seguinte. Faz sempre o turno da madrugada, para ter o dia livre.

"Esta doença tem trazido desafios. São doentes cujo estado se agrava muito rapidamente. Nós sabemos que em minutos vão precisar de Cuidados Intensivos ou de serem entubados. Os próprios doentes às vezes não compreendem porque é que o médico está mais tempo de volta deles. É um desafio. E exige um grau de perspicácia diferente", diz a médica Lígia Peixoto.

As viseiras são desinfetadas logo depois de serem usadas. Na fase inicial da pandemia, a falta no mercado de equipamento de proteção disponível para entrega levou o Hospital de Santa Maria a pedir a sete costureiras que fizessem batas e máscaras.

O momento em que os profissionais de saúde retiram o equipamento de proteção depois de estarem com doentes infetados é decisivo para reduzir a hipótese de serem contagiados. Nas salas onde se desequipam, estão afixadas instruções com a ordem exata que devem seguir para retirar peça a peça, sempre desinfetando as mãos entre cada passo da operação.
Dezembro: o pior mês, com 121 profissionais de saúde infetados
O caso de Jacques dos Santos, tal como em todas as outras situações de profissionais de saúde infetados, deu origem a um inquérito epidemiológico para apurar quem esteve em contacto com ele no período de risco e quem mais pode ter ficado infetado (neste caso, ninguém). O inquérito é conduzido pelo serviço de Saúde Ocupacional, uma espécie de DGS (Direção Geral da Saúde) interna do Hospital.
Segundo Ema Sacadura Leite, a diretora do serviço, até 29 de dezembro houve 450 profissionais de saúde infetados: 173 enfermeiros, 123 assistentes operacionais, 95 médicos, 21 técnicos de diagnóstico e terapêutica, e ainda alguns assistentes sociais, farmacêuticos e elementos de outros grupos profissionais. As taxas de infeção rondarão 6,5% para os médicos, 8% para os assistentes operacionais e 8,5% para os enfermeiros. Na esmagadora maioria destes casos, os profissionais infetados não necessitaram de internamento: tiveram sintomas ligeiros e recuperaram em casa.
A diretora do Serviço de Saúde Ocupacional sublinha que a percentagem de infetados é idêntica em serviços clínicos e não clínicos, o que a leva a reforçar a convicção de que a maioria dos casos tem origem comunitária e não no próprio hospital — embora isso seja difícil de demonstrar nesta fase.
Na sequência destes casos de infeção, foram rastreados 6 mil profissionais de saúde que tiveram contacto com os positivos, para prevenir o aparecimento de novas infeções. Por exemplo, o primeiro caso de um doente internado, diagnosticado a 9 de março, deu origem ao rastreio de duas dezenas de profissionais de saúde que tiveram contacto com ele.
Estes rastreios já levaram a que fossem detetados surtos em vários serviços — um dos maiores verificou-se em junho na Pneumologia e obrigou 91 profissionais a serem testados: 11 deram positivo (seis assistentes operacionais e cinco enfermeiros). Três doentes internados, numa área não-Covid, também ficaram infetados. Não chegou a perceber-se a origem do surto.
Apesar das diretrizes e recomendações de proteção, um espaço crítico continuam a ser as copas: terá sido aí que se disseminou um surto numa enfermaria de Medicina, que já tinha apanhado seis enfermeiros, no fim de novembro. Mas logo no início da pandemia, o primeiro surto ocorreu na Reumatologia. "Um assintomático atingiu uma série de profissionais. Estavam todos numa reunião de serviço muito próximos, sem distância social nem uso de máscara. Serviu para aprender", diz Ema Sacadura Leite.
Dezembro, mesmo sem ter números fechados, foi o pior mês de toda a pandemia para a DGS interna do Santa Maria: nos seis meses de março a agosto tinha havido 143 profissionais de saúde infetados; em setembro houve 32; em outubro mais do que duplicou para 69; em novembro continuou a subir para 85; e no último mês do ano, até dia 29, o número de casos disparou para 121. Quanto mais positivos, mais rastreios tem o serviço de fazer: duplicaram em apenas dois meses — de 1065 em outubro, para 2 mil em dezembro.
Os números de profissionais infetados aparecem no relatório diário enviado todas as manhãs ao Presidente do Conselho de Administração, Daniel Ferro. A 14 de dezembro, por exemplo, dos 40 funcionários testados no Santa Maria, sete tiveram resultado positivo. Mas na véspera, dos 42 profissionais de saúde testados, 21 confirmaram que estavam infetados, devido a novos surtos nos serviços de Cirurgia Cardiotorácica e Neurocirurgia.
Daniel Ferro aceitou mostrar no seu computador os números e alertas que recebe e que lhe permitem monitorizar a situação do hospital.
A agravar o perigo para toda a comunidade hospitalar, há os casos de doentes internados em alas não-Covid que testaram afinal positivo, depois de terem tido um primeiro teste negativo, pelo que estiveram misturados com os não-infetados: seis casos a 15 de dezembro, oito na véspera, e a frequência será aproximada nos outros dias. Daniel Ferro admite que não há muito a fazer:
— Como é que se lida com os casos de doentes que tenham sido infetados no Hospital?
— Já passaram por aqui 5 mil doentes. Um doente entra para aqui hoje com um teste negativo, mas é relativo, nada diz. Nós exigimos um teste, mas quantos cidadãos hoje têm teste negativo e alguns dias depois vem a provar-se que tinham vírus e deu positivo? Houve alguns contágios, temos noção disso, poucos é certo, mas alguns contágios terá havido.
— São casos em que os doentes possam pedir indemnização ao hospital? Do ponto de vista de um doente, vir para um hospital e apanhar um vírus deve ser uma situação muito complicada de lidar.
— Sim, mas… Isso faz parte. Não há hospitais sem esse risco, em lado nenhum do mundo. A nossa esperança é de que esta pandemia incuta nos profissionais e estruturas um reforço tal de práticas e de regras que no pós-pandemia a infeção hospitalar não volte a ser o que era. Veremos.
— Teve dois médicos infetados que ficaram numa situação difícil nos Cuidados Intensivos. Como presidente do hospital, como é que acompanhou estas situações?
— Todos os dias, todos os dias, todos os dias o nosso diretor clínico, que era a pessoa a quem essas informações eram pedidas, deu informações sobre esses profissionais. Seja na fase difícil, seja depois na fase boa. Foi uma preocupação enorme.
Nos primeiros meses da pandemia, outra dificuldade foi a compra de equipamento de proteção, recorda Daniel Ferro: "Foi a maior ansiedade que tive. Todas as empresas falharam as entregas… Tivemos de fechar a sete chaves o que era crítico, crítico, crítico. A questão nem sequer era ter ou não material. Era se os profissionais de saúde perdiam a confiança. Se falhasse com o material de proteção, perdíamos os profissionais".
A solução improvisada foi pedir a sete costureiras do hospital que parassem de fazer remendos de roupa e outras tarefas habituais para se concentrarem na produção artesanal de máscaras e batas. "Santas costureiras", elogia o presidente: "Durante mais de um mês e meio, as nossas santas costureiras fizeram tudo o que podiam".
Daniel Ferro admite que a situação era tão desesperada que arriscou ir muito além do habitual: "Cheguei a pagar a empresas material que hoje ainda não veio. A percepção que tinha era que pagando algo eu teria material. Mas ainda não chegou. Temos aí uns processos…" A litigância ascenderá a milhares de euros, não quis precisar com mais rigor.
Nos casos em que conseguiu adquirir material e ele chegou, a lei da oferta e da procura fez disparar os preços. Por exemplo, não se compraram muito mais luvas do que em 2019, mas o preço por unidade mais do que duplicou. Nas máscaras, o consumo cresceu 173% e o preço por máscara sextuplicou. E sim, o gasto em desinfetante das mãos quase triplicou.
Gastos em equipamentos de proteção no Hospital de Santa Maria
2019 vs. 2020
-
Luvas 30 388 816Quantidade34 312 095Quantidade440 169,58€Custo1 080 192,48€Custo -
Máscaras 1 895 827Quantidade5 177 171Quantidade62 264,40€Custo1 084 089,27€Custo -
Batas 210 594Quantidade470 698Quantidade120 473,76€Custo565 208,79€Custo -
Protetores de sapatos 541 010Quantidade1 594 384Quantidade10 116,35€Custo122 090,65€Custo -
Desinfetante de mãos 58 018€158 746€ -
Gasto total 633 024,10€2 851 581,20€
"Agarrar um livro para ler era impensável. Ficava cansado só de dar a volta à cama"
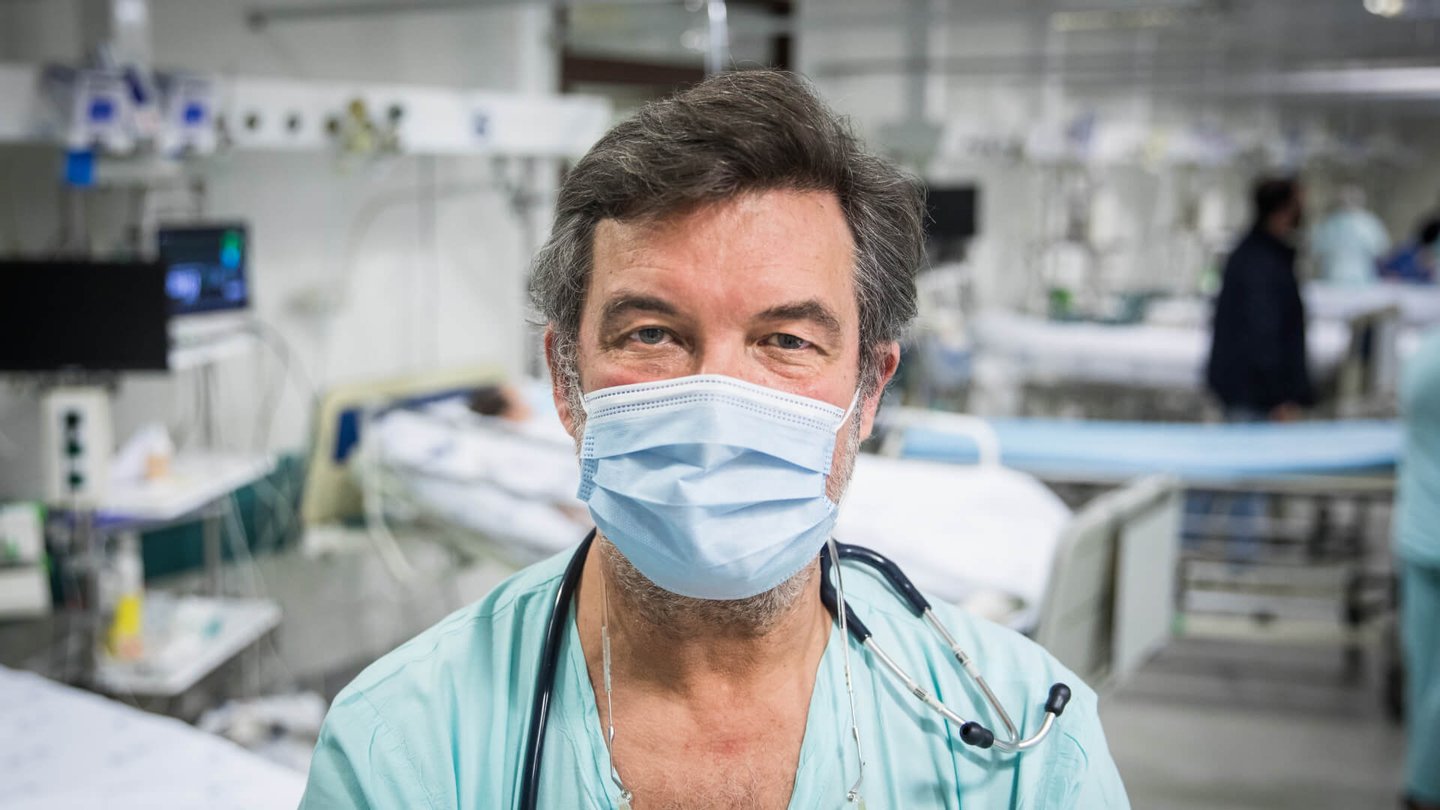
O pneumologista António Diniz ajudou a definir os circuitos para os doentes com Covid no Hospital de Santa Maria, preparou o protocolo clínico para tratar os infetados e seis meses depois, em setembro, esteve mesmo em risco de ser ele próprio internado. É consultor da DGS, membro do Gabinete de Crise da Ordem dos Médicos, um dos peritos do Gabinete de Crise do Centro Hospitalar Lisboa Norte, e pneumologista — já conhecia toda a literatura sobre a doença quando a sentiu na pele.
"É para o bem e para o mal. Ao saber exatamente como os sintomas e a doença podem evoluir, temos maior controlo — ou julgamos que temos maior controlo — sobre a situação. Mas, à medida que os sintomas vão aparecendo, sabemos o que pode acontecer e temos de admitir todas as evoluções. Sabia que a situação ia tornar-se mais complicada na segunda semana. E foi assim. E também sabia que se continuasse a complicar-se teria de ir para o hospital, para ser internado, corria o risco de ficar entubado, e sabia que havia probabilidade de não correr bem. Como pneumologista, sabia essas coisas todas".
Não sabe exatamente é como ficou infetado, mas o serviço de saúde ocupacional não excluiu que tenha sido em contexto profissional, através de um doente ou de outro colega. Assim que confirmou que estava positivo, ficou em isolamento no quarto, com a família a deixar-lhe as refeições à porta, e foi monitorizando o seu próprio estado de saúde, para transmitir todos os parâmetros e sintomas a outros médicos. "A avaliar o que se passa connosco há sempre o risco de cometermos erros de interpretação. Pode haver um enviesamento", admite.
Media a temperatura corporal (a febre nunca passou dos 38,2), contabilizava a frequência respiratória e cardíaca, e com dois oxímetros registava a saturação de oxigénio no sangue. Em condições normais devia ser 97% para um homem de 64 anos (como ele) e estava combinado que o limite mínimo, a partir do qual teria de ser internado, era de 94%. Chegou a esse limite, entre o 8º e o 10º dia de infeção. "Senti-me francamente mal. O cansaço agravou-se e tive um enjoo inexplicável para mim. Só ingeri líquidos, não comi nada. A seguir, a saturação voltou a subir, para 95,96%. Mas pensei seriamente que iria ser internado."
— Como é que um médico enfrenta esse momento em que pode ter de ir para o hospital sem saber o desfecho?
— Não tive sequer tempo para isso.
— Preparou as coisas de alguma forma para o caso de não correr bem?
— A hipótese de poder morrer não me levou a nenhuma decisão extraordinária. Estava preocupado porque se fosse internado iria ficar afastado das pessoas de quem gosto. Podia haver complicações, e tudo isso, mas era mais este tipo de receio do que o de o desfecho poder ser a morte. Sempre achei que me ia safar.
António Diniz sobreviveu, de facto, sem chegar a ser internado. Mas sentia uma fadiga extrema. "Dar a volta à cama cansava-me. Agarrar um livro para ler era impensável. Nem pensar também em porem-me o computador à frente. A capacidade de concentração ressentiu-se nesse período. Não tinha disposição para qualquer coisa que exigisse esforço intelectual. Ligava a televisão e ia correndo canais, aborrecia-me e fechava". Até o movimento de se lavar no banho lhe custava.
Ao fim de 14 dias, fez um segundo teste, que ainda deu positivo, e ficou mais duas semanas em isolamento, farto da situação. "Já estou a trepar pelas paredes", escreveu num SMS à médica Sandra Braz, que acompanhou a sua situação em permanência. "Foi penoso", recorda. António Diniz foi um dos consultores que ajudou a redigir a nova norma da Direção Geral da Saúde que permitia ao doente deixar o isolamento mesmo sem um teste negativo. Ele sabia que a norma estava pronta. "Mas aquilo nunca mais saía. Falei com colegas da DGS: 'Quando é que sai? Já devia ter saído há muito tempo'. Estava numa posição em que a nova norma coincidia com os meus interesses. Também me dava jeito". A norma saiu finalmente na véspera de António Diniz fazer o terceiro teste, ao fim de um mês em isolamento.
Esse último teste passava a ser desnecessário, mas o pneumologista foi fazê-lo à mesma. "Admiti que era mais tranquilizador para as pessoas com quem vivo e com quem me relaciono. Mesmo que explicasse que não havia necessidade científica, era mais reconfortante. Foi uma decisão que não é tecnicamente sustentável, mas apenas psicologicamente". Ainda hoje não está totalmente recuperado: continua a cansar-se com mais facilidade.
António Diniz lamenta que o país tenha atrasado a preparação para a segunda vaga e desvalorizado a doença — "Passámos o verão como se estivesse resolvido e não estava". E defende que os profissionais de saúde deviam ser testados regularmente. A diretora do Serviço de Saúde Ocupacional discorda, por uma questão de pragmatismo: "Não é possível fazer 7 mil testes PCR a toda a gente, para encontrar meia dúzia de casos assintomáticos. Temos de pensar em termos de mais-valia e fazer um percurso mais orientado para aumentar a probabilidade de detectar casos."
Já o diretor do Serviço de Patologia Clínica, Melo Cristino, diz que a questão nunca lhe foi colocada. Admite que em teoria os profissionais deviam ser testados regularmente, mas vê aí um grande desafio: "Com que periodicidade se iriam fazer os testes? É uma tarefa ciclópica no que diz respeito a recursos. De 15 em 15 dias eram quase 500 funcionários por dia". António Diniz contrapõe: "Em vez de se dizer que são muitos testes, preferia que se dissesse: 'Isto é necessário. Como é que devemos fazer?' Acho que devia ser uma política nacional".

Ema Sacadura Leite, diretora do serviço de Saúde Ocupacional, que dirigiu o processo de vacinação de 1.650 funcionários do Hospital de Santa Maria em quatro dias. "Não é um processo fácil de gerir. A partir do momento em que são descongeladas, há 120 horas para [as vacinas] serem administradas. Depois de preparadas e diluídas, têm uma durabilidade de seis horas". Até aqui, 10% dos profissionais de saúde recusaram a vacina, segundo o presidente do hospital. Esta terça-feira arranca a vacinação de mais 1.200 médicos, enfermeiros e assistentes operacionais.

Melo Cristino, diretor do Serviço de Patologia Clínica, por onde passam 600 a 700 testes em cada dia útil (metade ao fim-de-semana). Teve muita dificuldade em garantir reagentes no início da pandemia, em abril e maio: "Prometiam as coisas e vinham pedir desculpa, não tinham recebido os produtos". Procurou então fornecedores da Coreia do Sul, da China, da Europa e dos EUA, para haver sempre algum que não falhe. "Este vírus teve um impacto no mundo como nunca vi, e espero não voltar a ver."

Benjamim Marques, enfermeiro-coordenador na urgência, não esquece a primeira vez que se equipou para abordar um doente infetado. "Foi uma sensação como nunca tinha sentido. Estava equipadíssimo, mas mesmo assim... Será que...? Será que...? Para onde é que isto pode…? A primeira vez foi quase em terror: como é que vou fazer? Depois, tudo o que tinha estado naquele meio eu queria era deitar fora. Atualmente já sabemos mais do que isso, estou muito mais tranquilo." Já várias vezes sentiu o susto de poder estar infetado. Fez teste duas vezes — deram negativo.

Carlos Neto, 57 anos, enfermeiro-chefe da urgência, coordena 220 enfermeiros. Participou na task-force que ajudou a criar circuitos separados para doentes Covid e não-Covid e na preparação do Covidário. Nunca foi testado. Tirou férias em períodos nunca superiores a dois ou três dias seguidos. Em setembro era para ter ido às Seychelles celebrar os 30 anos de casado — mas a pandemia obrigou a adiar esse plano.

Maria Carp, interna de Anestesiologia do 4º ano, foi de ambulância buscar uma doente a casa para a transportar até ao hospital. No dia seguinte soube que a doente tinha o vírus. "Tinha o equipamento básico de proteção. Não havia suspeita, não seria óbvio que um contacto destes resultasse na transmissão do vírus". Mas foi fazer o teste e ficou a saber que também estava infetada. Sentiu dores musculares, rinorreia, perda de olfato e paladar. Todas as pessoas que contactou nos dias seguintes foram testadas — e todas deram negativo. "Não contagiei ninguém".

Patrício Aguiar e Lígia Peixoto, ele do Faial, ela de Guimarães, conheceram-se na Faculdade de Medicina em Lisboa e casaram-se em 2008. Tiraram a mesma especialidade, ficaram infetados com o mesmo doente e trabalham no mesmo serviço de Medicina: ele coordena a unidade 1 D, ela a 1 C, na porta ao lado. Cada uma destas enfermarias acolhe até 22 doentes infetados.

Só quando ficaram curados, depois de dois testes negativos, é que Patrício e Lígia disseram aos pais e aos dois filhos que tinham estado infetados. Tinham passado três semanas em isolamento, sem dizer à família, para não os preocupar.
O casal de médicos infetado pelo primeiro doente que morreu em Portugal
A primeira vítima mortal de covid-19 em Portugal — Mário Veríssimo, antigo enfermeiro-massagista do Estrela da Amadora e amigo de Jorge Jesus — foi anunciada pela ministra da Saúde a 16 de março. Marta Temido pediu aos jornalistas para essa conferência de imprensa ser mais curta, devido ao momento pesado, mas ainda disse: "Muitos têm dito que este é um momento como uma guerra e numa guerra todos têm de ter disciplina".
Patricio Aguiar e Lígia Peixoto tinham estado na frente dessa guerra dez dias antes sem terem total consciência disso. São casados desde 2008, ambos são médicos especialistas em Medicina Interna, e ambos observaram aquele doente quando estiveram de urgência, em duas noites seguidas, nos dias 6 e 7 de março. Como Mário Veríssimo não tinha estado na China, nem em Itália, foi internado no Hospital de Santa Maria com uma pneumonia grave sem que nada fizesse supor que pudesse estar infetado. Patrício e Lígia não usaram por isso os equipamentos de proteção que teriam usado se soubessem que estavam a tratar um portador do vírus. "Observávamos doentes que não fossem suspeitos como qualquer outro doente até essa altura, sem usarmos máscara", recorda Patrício Aguiar.
Só no dia 9 de março é que uma nova norma da DGS alargou os testes para detetar o vírus aos doentes com pneumonia, independentemente de terem estado ou não na China e em Itália. Mário Veríssimo foi testado e deu positivo. "A partir daí descobrimos que a realidade portuguesa não era a que pensávamos até à véspera. De 9 a 15 de março, o serviço teve de mudar radicalmente", conta o médico.
Também a vida do casal mudou nesse instante. Ambos ficaram com noção do enorme risco de estarem infetados, pelo tempo que tinham estado sem máscara no quarto com um doente sob ventilação não invasiva, o que aumenta o risco de disseminação do vírus através de aerossóis. Patrício teve febre cinco dias depois do contágio, fez o teste, deu negativo, mas não arriscou. Passado três dias a mulher ficou com febre e o teste deu positivo. Ele repetiu e confirmou que também já tinha o vírus.
Patrício Aguiar sentiu-se febril durante oito dias. Lígia Peixoto esteve três dias com dores musculares. Mas o impacto do vírus foi muito além dos sintomas. No vídeo contam que sentiram uma grande angústia por dois motivos.
O casal de médicos voltou ao trabalho assim que teve dois testes negativos, três semanas depois de terem entrado em isolamento. "Ficámos curados a uma sexta e no sábado já estávamos a trabalhar na urgência interna", diz Lígia. Demoraram mais duas semanas até irem buscar os filhos a casa dos avós, ao Minho. Esta distância não foi nada fácil: "Começou a telescola nessa altura, foi tudo novo. Um dos filhos, de 6 anos, teve de aprender a ler e escrever através de um ecrã e longe dos pais". Apesar deste sobressalto inicial, o facto de terem anti-corpos contra o vírus permitiu-lhes organizar a vida familiar no resto do ano de forma mais tranquila, sem receio de infetarem os pais e os filhos.
— Em casa continuam a discutir os dilemas do trabalho ou criam um espaço de reserva?
Lígia — Nesta fase é impossível não falar em casa, não só de algum caso clínico, mas às vezes de algum desabafo. Todos os profissionais de saúde precisam de desabafar sobre as coisas, mesmo que do outro lado não esteja um profissional de saúde. Sinto necessidade de chegar a casa, desabafar um bocadinho, contar alegrias e tristezas. Tendo o meu marido a trabalhar ao meu lado, vai perceber perfeitamente e até sabe o nome dos doentes.
— Que tipo de trabalho de equipa implica o facto de coordenarem duas unidades ao lado um do outro?
Patrício — Embora tenhamos uma relação pessoal, temos uma relação profissional muito boa, sempre soubemos trabalhar bem um com o outro. Isto permite que estas unidades em que trabalhamos funcionem como um conjunto, a C e a D. Qualquer dúvida, é só transpor a porta e acabamos por discutir, não só entre nós, mas com a equipa.
Lígia — Nós passamos os doentes entre as 8 e 8h30 e juntamo-nos sempre depois dessa reunião para ver o número de doentes que entraram e saíram e fazer uma estatística das últimas 24 horas. Se me ligam a mim, ou a ele, já sei: não tenho vaga, mas aqui ao lado tem, pode vir. Para nós é muito facilitador e gostamos imenso de trabalhar um com o outro.
Um dos desabafos mais frequentes de Lígia com o marido é sobre a forma como a pandemia alterou o exercício da medicina, na relação com o doente e com os familiares a quem telefona a dar conta da evolução clínica. "Custa muito não olhar a pessoa, não poder dar a mão, não poder apoiar, às vezes com um olhar mais terno. Isso é algo a que nunca me vou adaptar. Ainda hoje tenho de respirar fundo antes de telefonar a um familiar. É muito complexo, mesmo".
Recentemente teve internados no seu serviço 18 doentes de vários hospitais do norte, dois deles de Guimarães, a terra onde nasceu. "Estávamos todos de braços abertos para os receber. Mas eles chegaram assustados, de cadeira de rodas ou de maca, com pouco oxigénio, sem saber para onde vinham, a olhar para nós, que com estes fatos mais parecemos astronautas, ao fim de três ou quatro horas de viagem. Alguns nunca tinham vindo a Lisboa. Já tiveram todos alta. À saída, agradeceram e disseram: "Um dia havemos de voltar cá para vos conhecer melhor e para ver verdadeiramente quem vocês são fisicamente."
A diretora do Serviço de Medicina 1, no qual estão integradas as unidades de Patrício e Lígia, assiste à entrevista. O seu serviço tinha quatro setores de internamento antes da pandemia e já passou a ter sete, ocupando áreas do Serviço de Cirurgia: era das letras A a D, passou a ir até à letra G. Na primeira fase da pandemia teve 17 médicos, enfermeiros e assistentes operacionais infetados. No momento em que fala com o Observador tem dois médicos e seis enfermeiros afastados pelo vírus, na sequência de um surto recente. "Sou médica há 40 anos e nunca vi uma situação como esta. Mas o meu maior problema não são dilemas éticos sobre doentes. É ver os meus profissionais infetados. Tem-me custado muito. Permitimos alguns dias de férias no verão, mas tenho o pessoal muito cansado e exausto."
Todos os profissionais de saúde ouvidos pelo Observador ao longo das 85 horas de reportagem no Santa Maria mudaram radicalmente as suas vidas privadas, para se protegerem do vírus. Todos sabem exatamente as primeiras coisas que vão querer voltar a fazer assim que a pandemia acabar — as respostas estão neste vídeo.
Texto Pedro Jorge Castro
Vídeo Catarina Santos
Fotografia João Porfírio
Web design e desenvolvimento Alex Santos