Índice
Índice
Andámos 100 anos atrás da solução errada para combater o cancro. Se no início se tentava ensinar o sistema imunitário a reconhecer o cancro, agora os investigadores perceberam que isso já o organismo faz. O problema é quando o cancro consegue esconder-se ou pôr um travão nas células T, ou linfócitos T (glóbulos brancos responsáveis pela resposta imunitária), que o tentam combater.
“Mas tudo mudou nos últimos cinco anos”, conta ao Observador Bruno Silva Santos, professor de Imunologia na Faculdade de Medicina da Universidade de Lisboa (FMUL), a propósito da aprovação, esta terça-feira, de um novo medicamento que vai tratar o cancro potenciando o sistema imunitário – ao invés da forma mais comum de tratamento, a quimioterapia, que atua diretamente sobre o tumor.
“O que estivemos a fazer durante 100 anos foi ‘carregar no acelerador’ para tentar ativar as células do sistema imunitário para combater o tumor. O que não tínhamos percebido era que o tumor só existia porque já tinha travado o sistema imunitário”, explica o investigador do Instituto de Medicina Molecular (IMM) da FMUL. “O tumor tinha posto ‘travões’ ao sistema imunitário muito mais fortes do que o ‘acelerador’ que estávamos a tentar pôr.”
Estes “travões” existem nas células do sistema imunitário para que haja uma autorregulação. Por um lado, para moderar a resposta imunitária e avisar que o agente estranho já está controlado, logo para reduzir a quantidade de soldados na frente de batalha. Por outro lado, para evitar que o sistema imunitário reaja contra as próprias células, porque quando isto acontece desenvolvem-se doenças autoimunes.
O que o medicamento aprovado esta terça-feira pela Comissão Europeia – o pembrolizumab – pretende é impedir um dos mecanismos que as células tumorais usam para acionarem os travões das células T. Este medicamento já foi aprovado pela autoridade do medicamento norte-americana (FDA, Food and Drug Administration) em 2014. E desde 2011 que um medicamento – o ipilimumab – que atua sobre outro mecanismo está em uso em ambos os continentes. No entanto, e por enquanto, estes medicamentos só estão aprovados para o tratamento de melanoma metastático – o estadio mais avançado de cancro da pele, quando o tumor se alastrou a outros órgãos.
Quanto mais diferente, mais fácil de encontrar
Porquê o melanoma metastático? Por um lado, pela importância que tem o tratamento deste tipo de tumor. Depois de diagnosticados, os doentes têm cerca de seis meses de vida, refere ao Observador Maria José Passos, médica no Instituto Português de Oncologia de Lisboa. Mesmo que uma cirurgia permita retirar o foco do tumor na pele, as células cancerígenas já se instalaram noutros órgãos do corpo.

▲ Os bordos irregulares dos sinais e ter mais do que uma cor são sinais de alarme para o melanoma
American Cancer Society/Getty Images
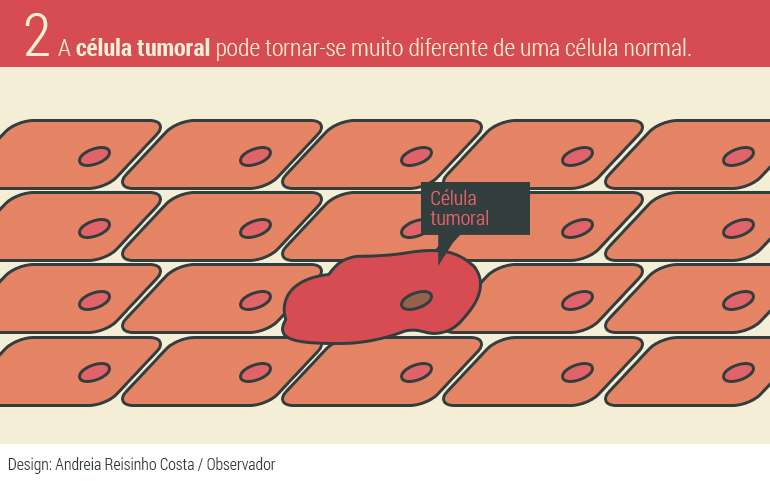
Por outro, porque as células deste tipo de tumor são muito diferentes das células da pele normais, refere Bruno Silva Santos. O sistema imunitário pode ter dificuldade em reconhecer células que sejam apenas ligeiramente diferentes das células normais, mas as células do melanoma são muito diferentes. A radiação solar ultravioleta, uma das causas dos cancros de pele, pode provocar mutações severas no material genético das células, resultando em células completamente diferentes das originais. Maria José Passos alerta que os perigos da exposição solar são ainda maiores na infância.
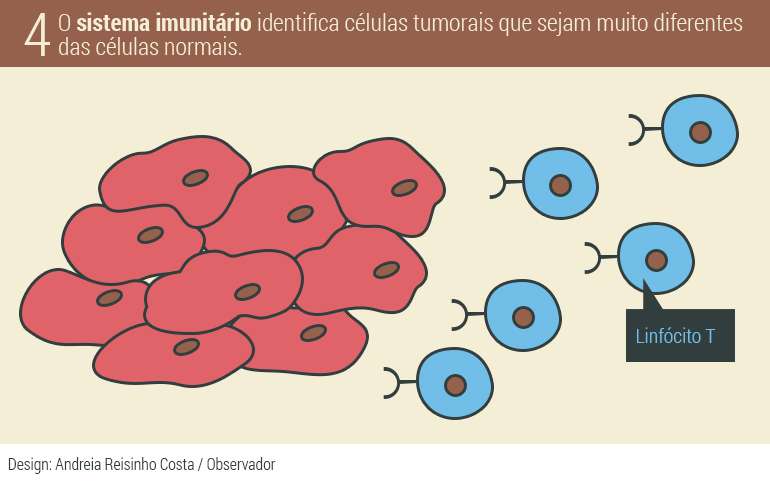
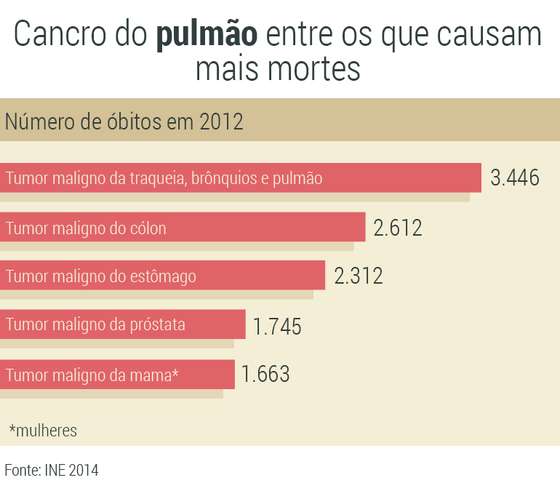
Quando mais diferentes forem as células cancerígenas das células normais, mais imunogénico é o tumor, ou seja, maior a probabilidade de o sistema imunitário o reconhecer como um agente estranho e o tentar combater. Um dos tipos de cancro do pulmão também entra neste grupo. O agente mutagénico (que provoca mutações) pode ser o tabaco, ou outros poluentes no ar, e, tal como o melanoma metastático, tem normalmente um diagnóstico tardio quando já existem focos secundários do tumor no organismo.
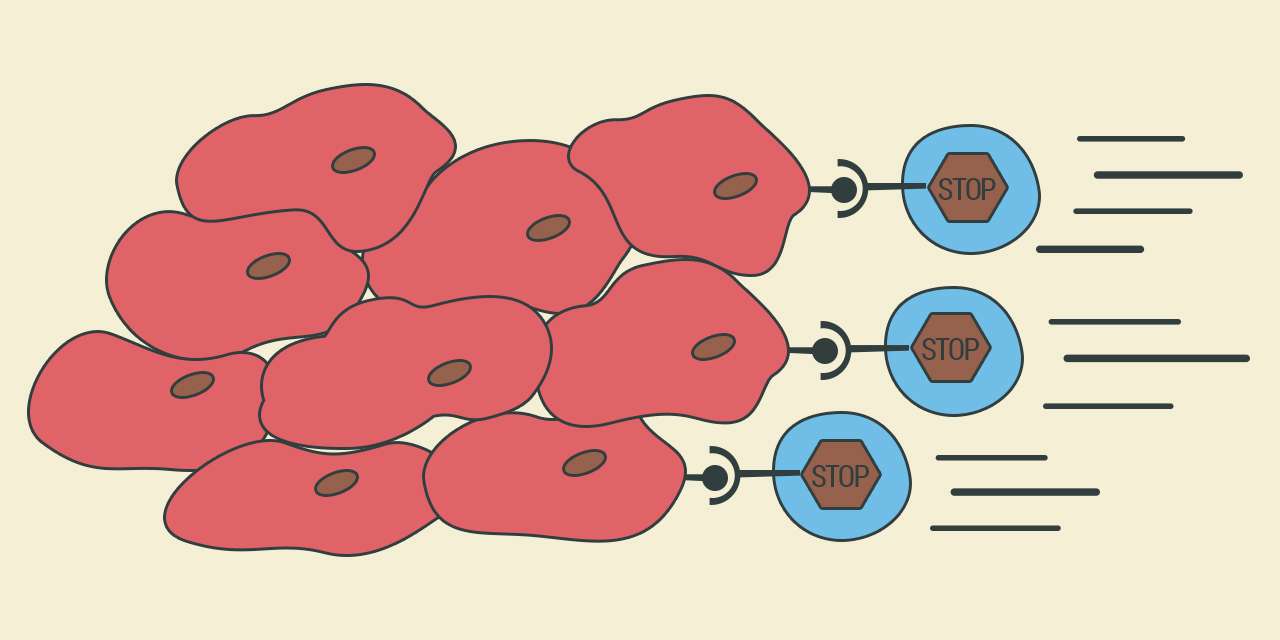
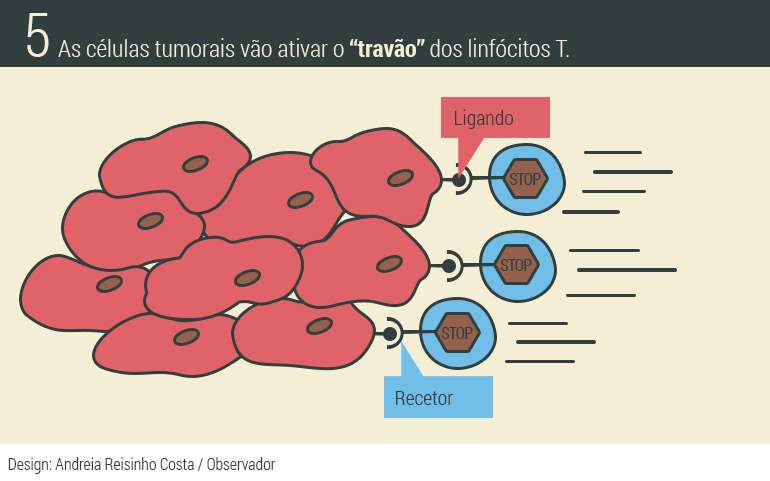
Cancros muito imunogénicos são assim mais facilmente identificados pelo sistema imunitário que envia linfócitos T para o combater. Estas células têm à superfície a tal proteína que funciona como travão e as células tumorais têm à superfície uma proteína que funciona como um “pé”, o pé que vai carregar no travão e impedir a resposta imunitária. Estes novos medicamentos atuam como bloqueadores do travão – o “pé” da célula cancerígena não chega a cumprir o objetivo -, uma espécie de escudo que permite às células T aproximarem-se das células tumorais e matarem-nas.
“Quando comecei o doutoramento em 1998 com células T, no maior instituto de cancro da Europa – o Cancer Research UK -, as pessoas não acreditavam nas células T contra o cancro”, recorda Bruno Silva Santos, agora vice-diretor do IMM. “Portanto foi muito recompensador para mim ver este resultado.”
Mas nem todas as células cancerígenas são facilmente detetadas pelas células imunitárias, nem todas são tão imunogénicas, lembra ao Observador José Carlos Machado, vice-presidente do Instituto de Patologia e Imunologia Molecular da Universidade do Porto (Ipatimup). “Há algumas mais hábeis em escapar ao sistema imunitário.”
É por isso que uma das equipas do grupo de investigação que José Carlos Machado lidera no Ipatimup – Dinâmica Genética das Células Cancerígenas – está interessada em estudar a variabilidade da expressão imunogénica das células tumorais. O objetivo é que uma célula que passa despercebida ao sistema imunitário possa tornar-se mais facilmente detetável. Por isso estão a usar a forma mais e menos agressiva de cancro do cólon (cancro com e sem estabilidade genética) e de cancro do pulmão (cancro do fumador e do não-fumador), explica o investigador.
Da terapia generalizada à terapia específica no combate ao cancro
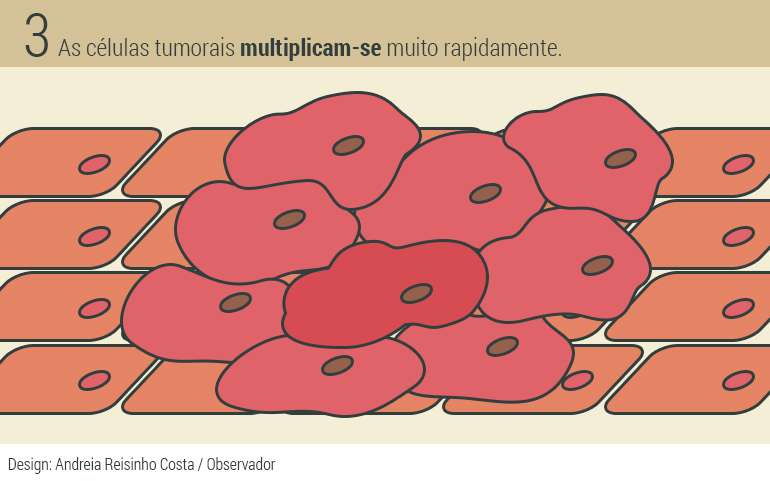
Os tumores têm normalmente a capacidade de se multiplicarem rapidamente, mais rápido do que os tecidos que estão em constante renovação, como a pele. Aliás, muito mais rápido do que qualquer outra célula no organismo. Outra característica é a heterogeneidade – um tumor pode ser composto por células diferentes entre si, ainda que tenham tido a mesma origem. E é aqui que começam os problemas.
Os tratamentos convencionais, como a radioterapia ou quimioterapia, têm como objetivo matar o tumor, mas podem não conseguir matar todas as células. A radioterapia é um tratamento localizado e não serve para os casos em que o cancro já tem metástases (já se espalhou no corpo), sem falar que pode danificar células saudáveis.

A quimioterapia como é dada por via intravenosa (na corrente sanguínea) chega aos vários focos do tumor. “O que faz é matar células em proliferação acelerada”, explica Bruno Silva Santos. “E as células normais do nosso corpo não estão normalmente nessa situação. Mas pode haver células do tumor que também não estão.” Se houver um pequeno núcleo de células do cancro total que resista ao tratamento, estas vão continuar a multiplicar-se e dar origem ao tumor novamente, o que obriga a uma nova fase de tratamentos com químicos diferentes.
“O problema da quimioterapia é que tumor é extremamente heterogéneo. Se as células do tumor fossem todas iguais, quando matávamos uma, matávamos todas. Mas não. Matamos 90 ou 95% e o que lá fica vai gerar outro tumor”, reforça o investigador. A seleção das células tumorais que resistem ao tratamento torna o cancro “cada vez mais forte”. “Há uma evolução do tipo de tumor dentro do doente.”
“O que precisamos é distinguir as células do tumor e matá-las independentemente de elas estarem a proliferar ou não”, nota o investigador. A terapia-alvo é, como o nome indica, mais dirigida. “O objetivo é olhar para moléculas que o tumor precisa para sobreviver e alvejá-las, porque se dermos cabo das moléculas que ele precisa para sobreviver, ele morre.” As terapias-alvo têm menos efeitos secundários que a quimioterapia, mas também têm limitações. Pode ser difícil de encontrar marcadores nas células tumorais que sejam diferentes nas células normais e a terapia pode estar dirigida a células que depois sofrem mutações.
As células T, pelo contrário, são suficientemente plásticas para se conseguirem adaptar às diversas situações, defende Bruno Silva Santos, lembrando que temos entre 100 mil milhões a um bilião de linfócitos T no organismo. “As células T conseguem reconhecer células tumorais diferentes. São o ideal para lidar com esta heterogeneidade que uma droga sozinha não consegue.” Luís Costa, diretor do Serviço de Oncologia do Hospital de Santa Maria, concorda: “A imunoterapia não é tão suscetível à heterogeneidade. O sistema imunitário consegue ultrapassar as diferenças.” Ao Observador o médico diz ainda que “o mesmo medicamento está a demonstrar eficácia em tumores muito diferentes”.
Daí que “todos os resultados incríveis” apresentados na conferência da Sociedade Americana de Oncologia Clínica ASCO) este ano tenham sido na área da imunoterapia, nota o Bruno Silva Santos. Mas o investigador lembra que cancros diferentes terão opções de tratamento diferentes. A imunoterapia, por enquanto, está a ser usada em cancros que matam, nos cancros onde as terapias convencionais não funcionam. As novas terapias podem não funcionar em todos os tipos de cancro e, mesmo que tenham resultados equivalentes, são muito mais caras.
Mas como é que funciona?
Primeiro dá-se a resposta imunitária normal. Quando o sistema imunitário deteta as células cancerígenas como um corpo ou agente estranho envia os soldados para combatê-las. Os cientistas defendem que o nosso organismo é tão bom a combater o potencial aparecimento do cancro que, na maior parte das situações, o tumor só consegue vingar na idade adulta, depois dos 50 ou 60 anos.
Quando os linfócitos T, as células mais especializadas no combate a cada agente estranho, chegam ao tumor, este têm a capacidade de os travar. Mas sem comprometer as restantes defesas do organismo. O organismo vai continuar a ter a capacidade de combater uma infeção, como uma gripe, por exemplo.
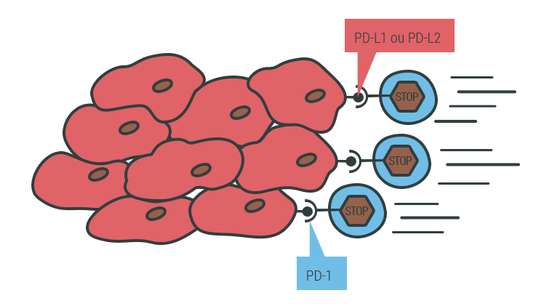
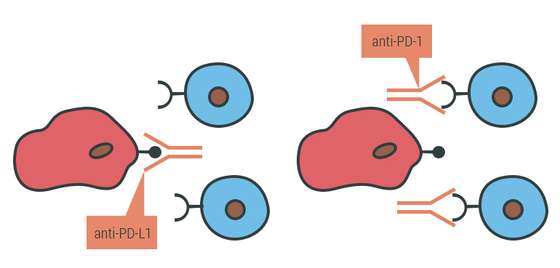
As células tumorais, como todas as células do organismo, têm à superfície proteínas que podem travar as células T – a autorregulação do sistema imunitário referida anteriormente. PD-L1 e PD-L2 são os ligandos que, quando ativam o receptor PD-1 nos linfócitos T, travam a resposta imunitária e podem induzir a morte programada (PD na sigla em inglês para Programmed Death). O recetor CTLA-4 também funciona como um travão para controlar a atividade das células T. “Os dois travões funcionam em momento diferentes da vida da célula T”, explica Bruno Silva Santos. Mas o tumor tem forma de acionar os dois tipos de travão.
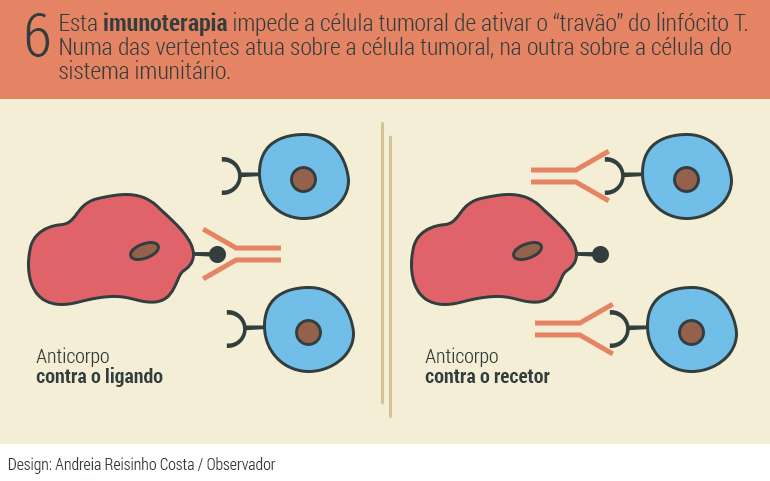
A imunoterapia que agora tem mostrado bons resultados baseia-se em anticorpos contra os receptores ou ligandos, não com o objetivo de os destruir, mas de forma a que o ligando não se consiga ligar ao recetor. É uma forma de bloquear o travão.
O primeiro medicamento aprovado para melanoma, e atualmente em uso em Portugal, atua sobre a CTLA-4 – uma espécie de escudo que impede que os ligandos ativem os travões. “O anti-CTLA-4 tem bons resultados para o melanoma, mas para os outros cancros ainda não se sabe”, refere Bruno Silva Santos. Fernando Barata, diretor do Serviço de Pneumologia do Centro Hospitalar e Universitário de Coimba (CHUC), chegou à mesma conclusão com o ensaio clínico com anti-CTLA-4 que conduziu em Portugal. “Os resultados foram positivos, mas o aumento da sobrevivência foi relativamente baixo”, diz ao Observador.
Com resultados mais promissores está o anti-PD-1, agora aprovado na Europa para tratamento do melanoma. Fernando Barata e Maria José Passos, especialistas respetivamente em cancro do pulmão e melanoma, têm a decorrer ensaios clínicos com este medicamento para os tumores da área de especialidade. Este anticorpo impede que tanto PD-L1 como PD-L2 ativem o travão. Em estudo está a aplicação de um medicamento anti-PD-L1.
Como anti-CTLA-4 foi aprovado nos Estados Unidos para melanoma em 2011 já existem dados sobre os doentes tratados. “Um quarto dos doentes que receberam esta terapia mostrou respostas duradouras. Tinham uma esperança de vida de seis meses e já conseguiram sobreviver pelo menos mais três anos”, diz Bruno Silva Santos. “Antes deste medicamento não tinha havido outro que aumentasse a sobrevivência”, nota Maria José Passos.
Os resultados para anti-PD-1 ainda só têm um ano (nos Estados Unidos), mas 40% dos doentes parecem responder favoravelmente à terapia. Com a combinação de anti-CTLA-4 e anti-PD-1 a percentagem de doentes com tratamento bem sucedido poderá vir a exceder os 60%. “Vai revolucionar o tratamento do cancro”, confirma Luís Costa.
Até os bons tratamentos têm restrições
Mas esta terapia também apresenta limitações. Por um lado, o custo. “Estas terapias são baseadas em anticorpos – proteínas desenvolvidas pelas células B do sistema imunitário. Como são moléculas biológicas só podem ser produzidas dentro de corpos ou de células vivas que as produzam”, refere o vice-diretor do IMM. E isto fica muito mais caro do que uma droga química. Ainda assim o investigador considera as farmacêuticas “têm margem para cortar nos custos” aos utentes ou sistemas nacionais de saúde.
Por outro lado, a imunoterapia também tem efeitos secundários. O facto de se impedir o bloqueio do travão de todas a células T do organismo pode levar a respostas imunitárias extremas, como uma resposta autoimune. Por isso, às pessoas que já sofrem de doenças autoimunes está desaconselhada esta terapia. Vitiligo, pneumonites ou hepatites podem ser algumas das manifestações, assim como diarreia, perda de apetite ou fadiga. Ainda assim, é menos agressivo e os efeitos secundários mais fáceis de tratar do que os da quimioterapia – anemia, baixa de plaquetas e leucócitos ou queda de cabelo.
Tal como na deteção do cancro, a deteção dos efeitos secundários deve ser feita precocemente, refere Maria José Passos. Embora possam ter manifestações graves, é possível tratá-los. E mesmo que a imunoterapia tenha de ser interrompida, pode ser retomada assim que os sintomas dos efeitos secundários estejam tratados.
Além das pessoas com doenças autoimunes, os doentes em fase terminal da doença também não são elegíveis para o tratamento. “A terapia precisa de dois a quatro meses para mostrar resultados. Se o doente tem menos de quatro meses de vida, a terapia já não faz sentido”, explica Bruno Silva Santos. Outro dos requisitos dos tratamentos e ensaios clínicos que decorrem em Portugal é que o doente já tenha sido sujeito a uma quimioterapia que não teve os resultados desejados, ou seja, que tenha recomendação para uma segunda linha de tratamentos. Luís Costa alerta que quando usado em doentes numa fase precoce pode ter efeitos a longo prazo, também por isso se escolhem doentes em estado avançado da doença.
Maria José Passos, presidente do Intergrupo Português de Melanoma e coordenadora de vários ensaios clínicos, está a testar o medicamento anti-PD-1 em doentes que tenham tido uma resposta favorável a anti-CTLA-4. Para a indústria farmacêutica que fornece o medicamento é uma forma de aumentar os dados de eficácia e segurança, para a médica “é a maneira de tratar mais doentes sem o Estado ter de gastar dinheiro”.
No caso dos doentes com cancro do pulmão, no ensaio clínico conduzido por Fernando Barata, um grupo de doentes será tratado com anti-PD-1 e outro grupos de doentes com a segunda linha de quimioterapia normalmente recomendada para comparar qual dos dois tratamentos tem melhores resultados, explica o médico. Para os doentes que a segunda linha de quimioterapia não resulte, podem ser sujeitos a uma terceira linha com anti-PD1.
O presidente do Grupo de Estudos do Cancro do Pulmão lembra as vantagens da imunoterapia, reforçando que tem menos toxicidade, menos efeitos secundários e aumenta o tempo de sobrevida. Com a terapêutica clássica um doente poderia viver mais dez a 12 meses, com a terapia-alvo mais 16 a 20 meses, mas com a imunoterapia espera-se que viva dois anos ou mais.
Estudar outras formas de imunoterapia
Este tipo de terapia está aprovado para melanoma e poderá vir a ser aprovada para um dos tipos de cancro do pulmão. Em estudo estão outros tipos de cancro. Bruno Silva Santos diz que os resultados são bons para cancros sólidos, mas não têm tão bons resultados em cancros do sangue. É neste ponto que chegamos à investigação que desenvolve e à spin off do IMM e FMUL – Lymphact – que montou.
A equipa de Bruno Silva Santos encontrou um tipo de célula T muito boa a reconhecer a célula tumoral. “Mas temos poucas células deste tipo no nosso sangue”, diz o investigador. “Precisamos de expandi-las, de as pôr muito eficazes contra o tumor e injetá-las no doente.” Esta técnica usa as células T do doente, faz a replicação e ativação em laboratório, depois injeta na pessoa mil milhões de células iguais.
Por enquanto o estudo está focado na leucemia – cancro que afeta os glóbulos brancos – e as experiências só foram realizadas com ratos de laboratório, mas os investigadores já conseguiram garantir que o tumor não se espalhava a outras partes do corpo. O próximo passo é conseguir matar o tumor, mesmo que seja em combinação com as terapias que bloqueiam os recetores (referidas anteriormente).

Imagem artística de uma célula dendrítica mostrando a forma como a membrana se dobra de forma a “agarrar” os vírus, bactérias ou outros agentes estranhos – Don Bliss & Sriram Subramaniam/National Cancer Institute
Outra linha de investigação baseia-se no estudo das células dendríticas – células do sistema imunitário que capturam os antigénios (os sinais dos agentes estranhos ao corpo) e os apresentam às células T para as ativarem. São retiradas algumas células dendríticas do doente, que são posteriormente expostas aos antigénios tumorais e depois de maturadas cria-se uma vacina que vai levar instruções para as células T, explica ao Observador Paula Videira, investigadora principal do grupo de Glicoimunologia no Centro de Estudos de Doenças Crónicas (Cedoc) da Faculdade de Ciências Médicas da Universidade Nova de Lisboa.
Bruno Silva Santos lembra que, mesmo que as células dendríticas consigam ativar as células T, o tumor vai ativar o travão de todos os linfócitos T que se aproximem. Mesmo que estejam bem treinados.
A investigadora do Cedoc tenta abordar a questão em duas vertentes, mas sempre centrada nos glicanos – um tipo de açúcares que aparecem na superfície das células. Por um lado, que glicanos são expressos pelas células dendríticas e de que forma se pode melhorar a ativação das células. Nesta vertente, a equipa já submeteu uma patente para uma técnica que pretende melhorar a ativação.
Por outro lado, os glicanos expressos pelas células tumorais podem condicionar a atividade das células dendríticas. Uma vacina contra estes glicanos, expressos de forma aberrante pelas células tumorais e que têm pouca expressão nas células normais, poderia potenciar a resposta imunitária.
Animação que explica como as células dendríticas identificam os antigénios e “educam” os linfócitos T para os combater.
Paula Videira refere que existe uma vacina aprovada pela FDA, nos Estados Unidos, contra o cancro da próstata, mas Bruno Silva Santos lembra que a vacina era demasiado cara para os resultados alcançados. O investigador acrescenta que um plano de negócio mal estruturado lançou a empresa que produzia esta vacina na falência.
As células dendríticas ficaram conhecidas em 2013 pelos piores motivos. “Infelizmente têm sido usadas para divulgar empresas com objetivos obscuros”, lamenta Luís costa. Uma empresa Alemanha prometia o tratamento do cancro com uma técnica inovadora. Mas o tratamento era experimental e carecia de validação científica, conforme alertaram na altura a Direção-Geral de Saúde e o Infarmed (Autoridade Nacional do Medicamento e Produtos de Saúde). Além disso, a empresa apresentava os tratamentos como ensaios clínicos e cobrava muito dinheiro por isso, mas para este tipo de ensaios nunca pode ser cobrado dinheiro às pessoas sujeitas à experiência.
A equipa do Cedoc desmarca-se desta situação e garante seguir um protocolo semelhante ao que é seguido pela investigação em novas vacinas. E lembra que mesmo a técnica que aguarda patente será sujeita a ensaios clínicos em humanos consoante as regras estabelecidas.
Texto: Vera Novais
Design: Andreia Reisinho Costa
Editado dia 27 de julho às 18 horas. Eliminado custo estimado do tratamento, por não ser possível fazer uma previsão correta.