As pessoas, individuais ou coletivas, são os financiadores do sistema de saúde, de forma indireta, através dos impostos, ou de forma direta através do pagamento de prémios de seguros de saúde, de contribuições para subsistemas de saúde ou do pagamento direto aos prestadores. Da despesa total em saúde, 35,6% (Fonte, Conta Satélite da Saúde, INE) na média dos anos 2016 a 2018, foi financiamento direto privado. Sendo os restantes 64,4% constituídos por despesa pública, financiada pelos impostos, pagos pelos contribuintes.
Sendo o SNS financiado pelos impostos cobrados pelo Estado, as pessoas que recorrem a sistemas privados fazem um duplo pagamento, pois têm que adicionar aos impostos que pagam, as despesas com os sistemas privados de saúde que utilizam. O recurso a sistemas privados é causado pelo facto de o SNS não satisfazer as suas necessidades de saúde. Pelo que o Estado não está a cumprir a sua obrigação constitucional de “garantir o acesso de todos os cidadãos, independentemente da sua condição económica, aos cuidados da medicina preventiva, curativa e de reabilitação” – CRP, artº 64º, nº 3 a);
O princípio constitucional do direito à proteção da saúde, através de um SNS universal e geral “tendencialmente gratuito” – CRP, artº 64º, nº 2 a) – , está assim prejudicado. Devemos realçar que o tendencialmente gratuito se refere aos pagamentos a efetuar pelos serviços prestados pelo SNS aos cidadãos. O que, por alguns cidadãos menos esclarecidos, é confundido com os custos dos cuidados de saúde. Daí que, para tentar consciencializar os cidadãos para os custos dos serviços prestados pelo SNS, tivesse existido há alguns anos a ideia de dar a cada paciente que tivesse alta hospitalar uma nota com os custos incorridos. Ideia que não foi concretizada por poder, eventualmente, “assustar” os pacientes.
1 Carências de financiamento do SNS
O saldo anual orçamental do SNS (Conselho das Finanças Públicas, Evolução do Desempenho do SNS 2020, Relatório 06/2021, pg.29) no período 2014-2020 foi negativo num valor acumulado de -2.865 milhões de euros, sendo o valor mais baixo de -248,9 milhões de euros em 2014 e o mais elevado de -732,8 milhões em 2018.
“Entre 2014 e 2020 foram efetuadas injeções de capital (e.g. aumentos de capital estatutário e outros instrumentos de capital) no montante de 2.889 M€. Com exceção do ano de 2016, em todos os restantes anos ocorreram injeções de capital no SNS, sendo que a partir de 2017 as mesmas foram iguais ou superiores a 500 M€” (Conselho das Finanças Públicas, Evolução do Desempenho do SNS 2020, Relatório 06/2021, pg.50). Consequentemente, a dívida a fornecedores reflete a carência de capital, compensada pontualmente por entradas de capital do Estado, como mencionado antes. São considerados três tipos de dívida (Conselho das Finanças Públicas, Evolução do Desempenho do SNS 2020, Relatório 06/2021, pg.49):
- Dívida total a fornecedores
- Dívida vencida
- Pagamentos em atraso (dívida vencida há mais de 90 dias)
No mesmo relatório 06/21 do Conselho das Finanças Públicas (CFP) é efetuado um resumo da situação: “Durante o período analisado (2014-2020), a dívida a fornecedores externos nunca baixou dos 1.500 M€, registando o valor mais elevado no final de 2017 (1.870 M€) e o mais baixo no final de 2020 (1.516 M€). No que concerne à dívida vencida, a mesma variou entre o valor mais elevado observado em 2017 (1.274 M€) e os 619 M€ registados no final de 2020. A dívida vencida há mais de 90 dias (pagamentos em atraso) acompanhou o comportamento dos outros tipos de dívida, tendo registado o valor mais elevado também em 2017 (844 M€) e o mais baixo em 2020 (151 M€).”
Seria importante tentar perceber as razões para a existência sistemática de subfinanciamento e, consequentemente, de dívida vencida e não paga a fornecedores. Do nosso ponto de vista é, por um lado, uma forma de racionar a despesa e, por outro lado, resulta do deficiente sistema de planeamento e controlo de gestão das diferentes entidades que para ela contribuem, nomeadamente unidades hospitalares e suas unidades de controlo, Unidades Locais de Saúde (ULS) e Administrações Regionais de Saúde (ARS).
2 Eficiência na prestação de cuidados de saúde
A eficiência dos cuidados de saúde prestados pelo SNS tem vindo a diminuir, se compararmos a variação da produção com a variação das Despesas com Pessoal. Analisando o período de 2014 a 2019 (Conselho das Finanças Públicas, Evolução do Desempenho do SNS 2020, Relatório 06/2021, pg.52), em termos de taxas médias anuais de crescimento da produção, temos os seguintes valores:
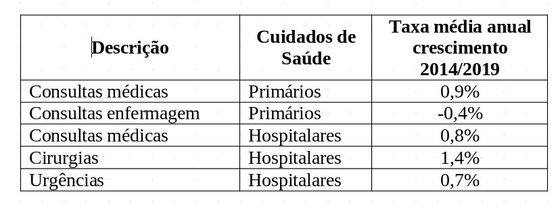
No mesmo período de tempo, a taxa média anual de crescimento das despesas com Pessoal, no SNS, foi de 6,2% (Conselho das Finanças Públicas, Evolução do Desempenho do SNS 2020, Relatório 06/2021, pg.53).
Tal deveu-se essencialmente à variação do número de trabalhadores: “O número de trabalhadores das entidades que integram o SNS tem aumentado ao longo dos últimos anos, tendo passado de 114.535 trabalhadores em 2014 para 142.103 em 2020, representando um aumento de 27.568 trabalhadores (+24,1%).”
Esta enorme criação de emprego público, a partir de 2016, não se traduziu numa maior eficiência nem sequer num acréscimo proporcional da quantidade dos serviços prestados, como vimos acima.
A alteração do horário das 40 para as 35 horas semanais (redução de 12,5%), a partir de 2016 teve consequências práticas, como seria de esperar, evidenciando o erro dos que diziam que tal não teria efeito na despesa em saúde. Duas situações aconteceram:
- Reduziu-se a quantidade dos serviços prestados com a redução do horário de atendimento ao público em uma hora por dia. Foi o caso do meu centro de saúde, Olivais, nos atendimentos de enfermagem.
- Para manter o mesmo número de horas de trabalho, teve que ser feita a contratação de trabalhadores adicionais o que, pelo governo socialista, foi apresentado como uma melhoria do serviço prestado.
Do ponto de vista dos próprios trabalhadores, seria certamente preferível a manutenção do horário de trabalho das 40 horas, acompanhado de um aumento salarial que poderia ser de 5% a 7%, repartido por dois ou três anos. Para além disso, o trabalho em turnos é de 8 horas (submúltiplo de 40 horas), pelo que a redução de horário para as 35 horas também provocou problemas organizativos e a necessidade de aumentar o trabalho extraordinário.
Ainda no que concerne a eficiência, existe evidência em relatórios apresentados pelo Tribunal de Contas de que as parcerias público-privadas na saúde em quatro hospitais (Cascais, Braga, Vila Franca de Xira e Loures), produziram uma redução de custos face a entidades comparáveis sob administração pública: “As PPP hospitalares foram genericamente mais eficientes do que a média dos hospitais de gestão pública comparáveis e estiveram alinhadas com o desempenho médio do seu grupo de referência quanto aos indicadores de qualidade, eficácia e acesso.” (Tribunal de Contas, RELATÓRIO N.º 5/2021 – OAC, 2ª secção, pág.7).
3 A Gestão em saúde
Tem-se procurado em diversos países e também em Portugal trazer e adaptar para a administração pública conceitos e metodologias da gestão privada, como é o caso da aplicação das teorias do “New Public Management”. Daí, por exemplo, o aparecimento dos institutos com autonomia administrativa e financeira, a criação das empresas públicas e das EPEs, no caso da saúde. Para tentar aligeirar a carga administrativa e burocrática da administração pública e aumentar a flexibilidade e a capacidade de resposta rápida das organizações públicas às necessidades dos seus clientes. E, por outro lado, utilizar metodologias de planeamento e controlo para complementar a contabilidade orçamental, baseada na ótica da receita, despesa e saldos de caixa, com a contabilidade de gestão com perspetivas de rendimentos, gastos, resultados e controlo de investimentos e dívidas, numa lógica com o princípio do acréscimo e de análise económica e financeira e não apenas de caixa.
Como nos ensinou Henry Fayol, a gestão é definida pelos seus componentes: planeamento, organização, direção (liderança, motivação e comunicação) e controlo, que se em algumas entidades privadas tem dificuldades práticas, em organizações públicas é praticamente impossível de colocar em prática, nomeadamente pela inexistência de risco de falência e pela incapacidade de motivar os recursos humanos, a começar pelos dirigentes máximos. Que em regra e no caso da saúde, em contexto público, têm uma grande probabilidade de serem escolhidos mais pela sua proximidade ideológica ao governo do que pelos seus conhecimentos, experiência e capacidade de gestão.
Existem na administração pública situações em que a escolha do dirigente máximo da organização é feita pelos colegas e outros trabalhadores da unidade, por eleição, como é o caso nos cuidados de saúde primários das Unidades de Saúde Familiares (USFs). Esta situação de “autogestão” conduz a que os eleitos como dirigentes máximos das USF tenham como primeira prioridade a satisfação das necessidades dos seus eleitores e não dos clientes que era suposto servirem.
As organizações de saúde públicas, em termos de gestão, podem ser consideradas como “híbridos” em que se tenta conjugar princípios da administração pública, nomeadamente a aplicação dos mecanismos burocráticos de contratação pública de pessoas, bens e serviços, com a tentativa de planear, organizar e controlar com metodologias das empresas privadas. O grande problema continua a ser a direção e nomeadamente a motivação de pessoas.
A este propósito é interessante salientar o que escreveu António Alvim no posfácio do livro Da Gestão, em Saúde (Edições Sílabo, Lisboa, 2020, pg. 209):
“E a nota mais evidente que se tira é que os relatos das instituições privadas e em ambientes concorrenciais se centram no produto, no orgulho que se tem no produto e na empresa, e na satisfação do Cliente. São organizações personalizadas, onde se sabe quem manda, e quem manda determina o futuro e determina a escolha dos colaboradores. Que querem sempre fazer melhor e mais. Que querem crescer. E é em torno de tudo isto e para isto que se organizam.
Já o relato das Unidades Públicas é mais centrado na própria instituição. São instituições muito mais estáticas e impessoais. Que administram o que existe. Diria que instituições sem pressas.”
4 Sistemas de saúde complementares
Para além do “universal” SNS temos a oferta de serviços de proteção da saúde opcionais, de seguradoras de saúde e de subsistemas de saúde privados como, por exemplo, os SAMS do Mais Sindicato, o SAMS do Sindicato Bancário dos Quadros Técnicos Bancários (SNQTB), os Serviços Sociais da Caixa Geral de Depósitos, os Serviços Sociais da Câmara Municipal de Lisboa. E outros subsistemas de saúde que atualmente se podem considerar como privados, pois são na sua totalidade (ou quase) financiados pelos respetivos beneficiários, como é o caso da ADSE e da Assistência na Doença aos Militares (ADM).
Neste ponto é interessante analisar o caso da ADSE. Fundada em 1963 como “Assistência na Doença aos Servidores Civis do Estado”, era um sistema financiado na sua totalidade pelas entidades públicas empregadoras. Em 1979 foi introduzido o desconto de 0,5% no vencimento dos beneficiários titulares no ativo que, em 1981, foi alterado para 1%. Em 2007, a taxa de desconto passou para 1,5% para os beneficiários titulares no ativo e 1% para os aposentados e reformados com pensão superior a 1,5 * Retribuição Mínima Mensal Garantida (RMMG). Em 2012, a taxa de desconto passou para 1,5% para todos os beneficiários titulares aposentados, ficando isentos os beneficiários para quem a aplicação da percentagem resultasse numa pensão de valor inferior ao RMMG. Em 2014, a taxa de desconto passou para 2,5% e posteriormente para 3,5% para todos os beneficiários titulares no ativo e para os aposentados e reformados com reforma superior ao valor da RMMG. Em 2015, as entidades empregadoras deixaram de pagar a contribuição para a ADSE.
De um sistema com financiamento integral pelas entidades públicas empregadoras, passou-se para um sistema privado, com financiamento integral pelos beneficiários.
Porque é que a ADSE subsiste, apesar da existência do SNS, universal e tendencialmente gratuito, para os seus utilizadores? A resposta é clara e objetiva: os seus beneficiários, funcionários públicos e de outras entidades tituladas pelo Estado, querem que o sistema continue a existir apesar dos custos que com ele incorrem. De realçar que a despesa da ADSE é na sua quase totalidade, 97,2% (Conta Satélite da Saúde, 2018, INE), com prestadores provados. Ou seja, os funcionários públicos querem ser preferencialmente assistidos, em caso de doença, pelos prestadores privados. Embora possam recorrer aos serviços do SNS, como qualquer outro cidadão.
5 Situação desejável
Existem diversos problemas no financiamento das despesas em saúde e na administração das entidades públicas de saúde que, do ponto de vista de gestão, se podem considerar como “híbridos”, como foi antes referido.
No que se refere ao financiamento dos serviços de saúde públicos, o facto de este ser feito, indiretamente, através dos impostos reduz significativamente a perceção que os cidadãos têm sobre os custos com a saúde. E dificulta a atribuição do financiamento necessário que tem como consequência a existência de dívidas e de algum modo o racionamento dos cuidados.
Uma solução adequada seria a implementação do Seguro Social de Saúde, um sistema mutualista, proposto por António Alvim: “O seu dinheiro virá das contribuições, iguais, de todos os Portugueses” (Alvim, António, Um Manual para a Mudança na Saúde, Lisboa, 2021, pág 170). Seria uma espécie de “ADSE”, da qual seriam financiadores e beneficiários, todos os cidadãos.
O sistema proposto envolve uma maior abertura do Serviço Nacional de Saúde à participação de entidades privadas e sociais, o que é já uma realidade hoje, em algumas áreas, através das convenções e acordos com o SNS, de que são exemplos as áreas dos Meios Complementares de Diagnóstico e Terapêutica (MCDT), da saúde mental e do Sistema Integrado de Gestão de Inscritos para Cirurgia (SIGIC), nas quais existem preços tabelados que promovem a liberdade de escolha do prestador pelo paciente.
Seria também desejável um cada vez maior nível de parcerias público-privadas hospitalares que, como tivemos oportunidade de salientar anteriormente, produziram melhores resultados económicos para níveis de qualidade comparáveis. Outro dos benefícios seria colocar a capacidade de investimento privada ao serviço do Estado, para construir e modernizar novos hospitais.
De notar o exemplo espanhol cujo “Sistema Nacional de Salud” tem parcerias com entidades privadas no âmbito hospitalar que estão colocadas ao serviço de todos os cidadãos. Por exemplo, a Ordem Hospitaleira de S. João de Deus tem, em Espanha, vários hospitais, de diferentes dimensões e âmbitos, ao serviço das várias Comunidades
No caso dos cuidados primários de Saúde o desenvolvimento da opção pelas Unidades de Saúde Familiar (USF) do modelo C, com gestão privada, seria um passo no caminho certo, do aumento da eficiência e da qualidade dos serviços prestados.
Em termos gerais e num futuro a médio/longo prazo, faria sentido caminhar no sentido de uma cada vez maior externalização, através de acordos, convenções, concessão de exploração e parcerias, da prestação dos serviços de saúde aos setores privado e social, concentrando-se o Estado na definição da estratégia de prestação de cuidados, coordenação, regulação, inspeção das entidades prestadoras e monitorização da qualidade dos cuidados prestados.
Sejamos nós capazes de comunicar os benefícios e de convencer a maioria dos cidadãos de que esta seria a melhor opção. Assim, teríamos cuidados de saúde mais acessíveis e de menores custos, para melhorar o bem-estar de todos os portugueses.












