Índice
Índice
Tinha nascido há dois meses quando recebeu um coração. Pesava pouco mais de dois quilos e foi a bebé mais pequena de sempre a ser transplantada ao coração em Portugal. Um caso que ganhou ainda mais destaque mediático por ter sido inédito, mas que se juntou a outros já registados em diferentes áreas da medicina portuguesa nos últimos anos. Quem não se lembra do “bebé-milagre”?
São quase todos casos de vida ou morte. Da cirurgia cardiotorácica, aos cuidados intensivos. Desde suportes artificiais de vida, a transplantes e cirurgias minimamente invasivas, por laparoscopia. O Observador falou com médicos, doentes e famílias. E reuniu tudo em cinco histórias que relatam situações inéditas ocorridas no Serviço Nacional de Saúde (SNS) e que mostram que o que se faz em Portugal está ao nível do melhor que se faz no mundo.
António. O homem que ressuscitou depois de uma hora com o coração parado
O coração de António Faia tinha parado de bater há meia hora. As manobras de reanimação duravam desde então. E nem uma batida. Só havia duas opções naquele momento: ou assumiam que não havia mais a fazer, ou avançavam para um procedimento de reanimação inovador. Os médicos do Hospital São João, no Porto, não desistiram.
“Decidimos ligar o doente a um pulmão e a um coração artificiais, mas como não tínhamos tudo preparado, só iniciámos a técnica no doente mais de uma hora depois de ele ter sofrido a paragem cardiocirculatória. Até lá, continuámos com a massagem cardíaca”, recorda ao Observador o médico Roberto Roncon, coordenador do programa de Extra Corporeal Membrane Oxygenation (ECMO) naquele hospital.
A probabilidade de reversão a partir dos 30 minutos de reanimação é muito menor. Mas mal foi ligado àquele circuito extra-corporal — por onde o sangue circula, ganha pressão e é oxigenado –, o doente ficou estável e foi possível tratar a causa da paragem cardíaca: uma pneumonia muito grave, por conta do vírus da gripe A, contraído durante uma das muitas viagens de trabalho, que fez com que os pulmões deixassem de oxigenar o sangue.
“Na altura só pensámos: este doente esteve morto durante uma hora, será que ficou com sequelas neurológicas? É que nós tínhamos noção que a eficácia das manobras de ressuscitação manuais não é grande.” António Faia esteve 33 dias em coma induzido. Completou 60 anos durante aquele fevereiro de 2014. E, surpreendentemente, acordou sem nenhuma sequela ao nível neurológico.
“Estava tão confortável, parecia que tinha dormido uma noite longa. Mas não percebi logo onde estava e quando dei conta que as minhas pernas não mexiam pensei que tinha tido um acidente e que tinha ficado paraplégico.” Mas não tinha. O problema é que, de tanto tempo ter estado deitado na mesma posição sem poder ser mexido, tinha feito uma ferida profundíssima no cóccix e tinha perdido muita massa muscular.
A cabeça estava “impecável”. Ao Observador, António Faia conta que começou a dar aulas a ele próprio na cama de hospital. “Estava duas horas a pensar sobre um e outro tema e dei conta de que me lembrava de tudo. Aliás, dois dias depois de ter acordado, dei uma password de 11 caracteres alfanuméricos ao meu filho.”

Embora não houvesse qualquer dúvida sobre a ausência de lesões ao nível neurológico, a estrutura músculo-esquelética estava comprometida, o que obrigou o doente a ficar nove meses entre hospitais e casas de recuperação. “A recuperação tem sido lenta, mas favorável”, descreve António Faia, que agora já consegue andar só de muletas, garantindo que não ficou com nenhum “trauma”, embora admita “tristeza” por ter sido obrigado a largar a sua atividade profissional que implicava muitas viagens e “grandes desafios intelectuais”. A boa notícia é que este ano letivo já retomou um dos ofícios: voltou a dar aulas na universidade.
“O caso é extraordinário. São casos únicos em Portugal e temos muito orgulho de termos tido a capacidade de montar este programa”, afirma o médico Roberto Roncon, revelando-se “muito triste porque, passados cinco ou seis anos, somos ainda os únicos a usar o ECMO na reanimação.” O Hospital de São João já usou o sistema em mais de 200 situações, 40 das quais foram reanimações, sendo que em 20 delas os pacientes recuperaram. António Faia foi, à data, o segundo ou terceiro caso, e o primeiro naquelas circunstâncias (paragem cardiorespiratória na sequência de uma pneumonia, por conta de uma gripe A).
Já António Faia não encontra no ECMO justificação que baste para explicar o que lhe aconteceu. E “dada a incapacidade de a medicina atual encontrar uma explicação para o sucedido”, ele e a família olham para o sucedido como uma “intervenção divina”, embora o professor não se sinta “merecedor de qualquer graça desta natureza, muito menos ser alvo de dois milagres tão extraordinários como estar vivo e sem lesões depois de tudo o que se passou”.
Lourenço. O “bebé-milagre” que nasceu 15 semanas depois da mãe ter morrido
No caso de Lourenço Salvador a tentação de falar em “milagre” foi maior ainda. Mal nasceu, a 7 de junho deste ano, foi batizado, por alguns dos profissionais de saúde e pela imprensa, de “bebé-milagre”. Os 2,350 quilos que pesava não fariam desconfiar que tinha apenas 32 semanas de gestação e que 15 delas tinham sido passadas já com a mãe morta.
“A equipa de cuidados intensivos fez um trabalho extraordinário. Esta mulher foi uma incubadora viva que doou o corpo ao seu filho”, ilustrou Gonçalo Ferreira, presidente da Comissão de Ética, numa conferência de imprensa que teve lugar no dia seguinte ao do nascimento, no Hospital de São José, em Lisboa.
Os restantes elementos da equipa — que acompanharam a gravidez da mulher em morte cerebral desde fevereiro e fizeram de tudo para que Lourenço Salvador nascesse — resumiram a situação numa palavra: “inédita”. Afinal, foi o período mais longo, alguma vez registado em Portugal, e no mundo, de sobrevivência de um feto em que a mãe está em morte cerebral.
Mas como foi isso possível? Ao Observador, enfermeiros do serviço de cuidados intensivos do São José relataram, na altura, que o primeiro mês foi o mais complicado. Chegou a haver um enfermeiro, em permanência, sentado ao lado da cama. Havia quem não acreditasse que fosse possível o bebé nascer. Foi preciso controlar e tratar infeções, uma insuficiência respiratória, uma pneumonia, entre outros problemas. Também não podiam descuidar da nutrição, da hidratação, da oxigenação, da glicemia e das pressões arteriais da mãe, para que o feto tivesse glicose e oxigénio para se desenvolver.
E para além de todos esses cuidados, era ainda preciso dar banho completo todos os dias à mãe, lavar-lhe os dentes, cortar as unhas, aspirar as secreções, hidratar os globos oculares e a pele e ir reposicionando o corpo. E ainda reconfortar o companheiro e a família mais direta sempre que iam à visita.
“O mais complicado foi no início, porque foi preciso decidir exatamente o que se ia fazer e acertar doses. Foi um processo muito desafiante, que implicou muito estudo e discussão clínica. Decidir que fármacos daríamos e se daríamos de forma intermitente ou contínua, perceber como o cérebro funciona e se estimula sempre. Íamos tomando decisões e voltávamos atrás. Íamos ajustando. O feedback dos obstetras da Maternidade Alfredo da Costa dava-nos força para continuar”, detalhou então Susana Afonso, médica intensivista daquela unidade.
E o “milagre” aconteceu. Lourenço nasceu e continua bem de saúde.
Este caso é inédito a nível nacional e mundial. Segundo a médica Susana Afonso, em média, nos casos conhecidos a nível mundial, os bebés tinham 22 semanas de gestação quando a morte cerebral da mãe foi declarada, neste caso o bebé tinha 17 semanas. Já as cesarianas ocorreram, em média, às 29 semanas e meia. Lourenço nasceu às 32 semanas.
Gracinda. A bebé mais pequena do mundo operada ao duodeno por laparoscopia
Foi de 29 semanas que nasceu, no verão de 2013, a prematura Gracinda Francisca. Tinha 1 quilo. E imediatamente os médicos confirmaram as suspeitas que já tinham. A menina sofria tinha uma atresia duodenal, ou seja, uma malformação do duodeno — o segmento que liga o estômago ao intestino — que impedia que o leite passasse. Trata-se de uma malformação congénita rara que ocorre em um em cada 3.000 bebés.
E não havia sequer outra hipótese. A bebé tinha de ser operada o quanto antes. Foi ao 8.º dia.
Jorge Correia Pinto, diretor de cirurgia pediátrica do Hospital de Braga, não hesitou em avançar com a operação ao duodeno por laparoscopia (que consiste em pequenas incisões feitas na parede abdominal, aproveitando a tecnologia das fibras óticas com a vídeo-câmara e uma pequena lanterna), por ser menos invasiva e de recuperação mais rápida e fácil. Ao fim de seis ou sete dias a bebé já estava a comer, conta ao Observador.
Foi em 2013, mas o médico Jorge Correia Pinto, que já executa este tipo de operações desde 2008, lembra-se bem porque foi a bebé mais pequena do mundo a ser operada ao duodeno por laparoscopia. “Na literatura constava até quem dissesse que abaixo de 1,6 quilos nem se fazia e eu rapidamente concluí que foi o bebé mais pequeno do mundo a ser operado por laparoscopia.”
“Operar recém-nascidos por laparoscopia é muito raro, porque é difícil. Tem de se ser delicado e ter treino. Neste momento só eu é que faço. E como sentia confiança avancei, embora tenha admitido riscos”, recorda ao Observador, explicando que o desafio nestes casos não é saber se se opera ou não. “É como se opera: por via aberta ou por laparoscopia.”
Correndo bem a cirurgia, provavelmente estas crianças nunca mais voltam a ter complicações. Já passaram três anos e Gracinda Francisca “está ótima”, sendo apenas acompanhada na consulta externa anual.
Ruben. Só há dois anos percebeu que não tinha nascido com o implante no ouvido
Para Ruben passaram seis anos. Tinha 11 meses quando colocou um implante coclear, nos Hospitais de Coimbra, e ouviu, pela primeira vez, um som. Foi a criança mais nova de sempre a receber um implante deste tipo, em Portugal.
“Só, há dois anos, quando conseguimos os 30 mil euros necessário para colocar o implante no outro ouvido, pelo privado, é que o Ruben percebeu que não tinha nascido com aquilo”, conta a mãe, Vera Silva, ao Observador.
Mal nasceu, Ruben Gabriel chumbou no rastreio auditivo — o que não é assim tão raro, por conta dos restos do parto –, mas o diagnóstico de surdez profunda bilateral só chegou por volta dos três meses, depois de vários testes e já na consulta de especialidade. A mãe ainda se lembra das vezes em que duvidou do que os médicos lhes disseram.
“É que não se notava quase nada. Ele palrava, chorava e, como tinha os outros sentidos mais desenvolvidos, era muito sensível a tudo e olhava a qualquer movimento. Ficámos sempre na dúvida. Tanto que, muitas vezes, púnhamos o telemóvel a tocar à beira dele. Mas ele não reagia.”
Seguiram-se quatro a cinco meses intensivos em Coimbra para programar o aparelho externo que foi colocado logo depois do implante coclear. “O que dá realmente trabalho é o conhecimento no ajuste biotecnológico do aparelho”, explicou ao Observador o médico otorrino Luís Filipe Silva, sem deixar de sublinhar a importância do implante.
“O implante coclear vem evitar que as crianças tenham de evoluir para linguagem gestual. O efeito é espetacular”, garante o também coordenador da unidade de implantes cocleares do Centro Hospitalar Universitário de Coimbra, que implanta cerca de 80 pessoas por ano.
Ruben nunca aprendeu língua gestual, porque não precisou, e só em ambientes mais barulhentos sente alguma dificuldade em ouvir. Para além disso, sempre que tira o aparelho — para dormir ou para tomar banho — não ouve absolutamente nada.
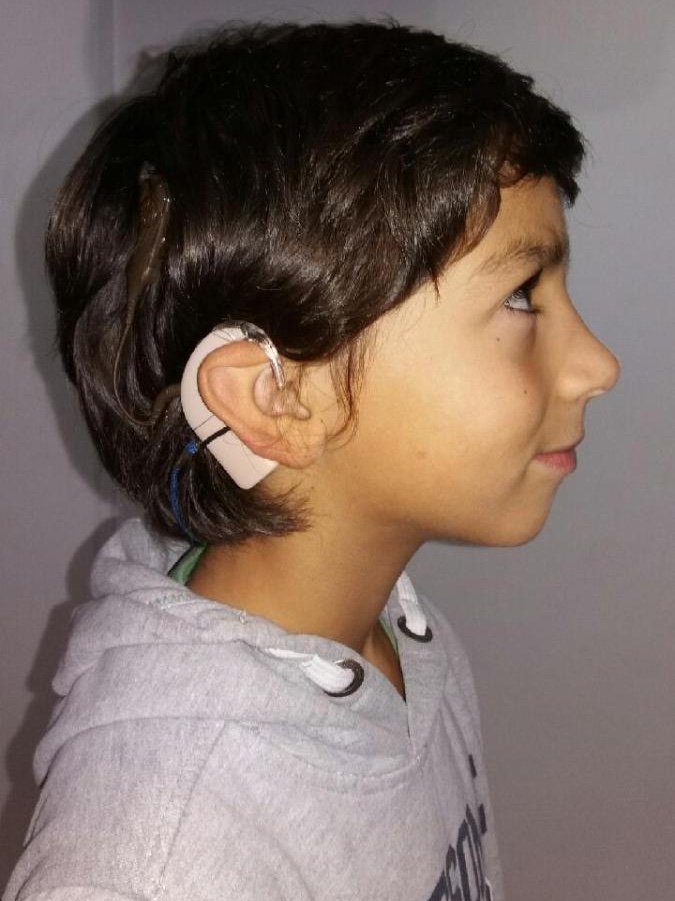
Não consegue explicar o que sente quando não tem os aparelhos colocados, mas diz que entende o que a mãe lhe diz. “Ponho a mão na garganta da minha mãe e sinto a vibração e olho para os lábios dela.” E Vera assegura que é verdade. “Então se eu lhe perguntar se quer um chocolate ou um gelado, responde logo”, relata, sorrindo.
Está “habituado” à rotina de tirar os aparelhos à noite e pôr de manhã e também já percebeu quando está na hora de trocar as baterias. “Começa a apitar muito alto”, explica. E acrescenta que, às vezes, até lhe dá jeito. “Quando não quero ouvir o que me estão a dizer ou estou aborrecido desligo-os.” A mãe Vera é que não acha muita piada. “Quanto estou a ralhar com ele, desliga o aparelho e eu não posso fazer nada porque nesse caso ele não me ouve mesmo!”
Mas mesmo estando habituado, Ruben responde à primeira que “não queria ter isto”. E Vera conta que, há pouco tempo, lhe perguntou se “quando for grande já não vai precisar de os usar”. A mãe teve de explicar que vai ter de os usar para sempre.
“Ana”. Aos dois meses recebeu um coração novo
Continuando no campo das crianças mais novas, o recorde da criança mais pequena a ser transplantada ao coração, em Portugal, foi batido há dois meses, no Hospital de Santa Marta, em Lisboa.
Chegada do Porto, com pouco mais de dois meses de vida, Ana (como lhe vamos chamar) padecia de uma alteração da estrutura da parede do coração, que acabaria por se tornar incompatível com a contração normal daquele músculo. Nestes casos é obrigatório fazer um transplante. Mas Ana tinha apenas 2,3 quilos e como é muito difícil encontrar corações para bebés tão pequenos, a ideia seria, por isso, a recém-nascida ficar primeiramente ligada a um coração artificial, à espera do transplante. O que já por si seria complicado.
“Um coração artificial num recém-nascido deste tamanho era uma aventura, normalmente é colocado em crianças com mais de três quilos. Seria um desafio. Como a criança estava razoável decidimos esperar e um belo dia surgiu um dador e foi possível fazer o transplante. Parece quase uma dádiva do céu”, relata ao Observador José Fragata, responsável do serviço de cirurgia cardiotorácica do Hospital de Santa Marta.
As dificuldades neste tipo de caso derivam do tamanho da criança. “Tudo é muito mais delicado, desde o trabalho anestésico à cirurgia em si, e depois o seguimento da criança no pós-operatório”, explica o médico que, desde 1987, já acumula mais de 200 transplantes ao coração, sendo que a grande maioria foi em adultos.
A literatura médica mostra que uma pessoa transplantada ao coração pode ter, em média, “10 anos de boa vida”. “75% dos adultos transplantados estarão vivos ao fim de cinco ou sete anos, mas quanto mais novos são os pacientes, maior é a probabilidade de viverem mais anos, porque os bebés “beneficiam de uma janela imunológica que, por reconhecimento imunitário, aumenta a sobrevida”. E José Fragata dá o exemplo de um bebé que operou em 88. Tinha dois anos. Hoje tem 26 anos.
Ainda assim, a pessoa “rejeita sempre o coração”, o que se manifesta, por exemplo, com arritmias que, normalmente, são controladas com a medicação. Esta criança, tal como as outras transplantadas, terá de tomar para sempre medicamentos diários para regular a imunidade e “fazer com que o corpo dela esqueça” que tem lá um coração que não lhe pertencia de origem.
José Fragata fala com satisfação de mais um caso de sucesso e inédito em Portugal. Considera-o “mais um passo” e não espera nem 3o segundos para afirmar que “isto é exatamente igual ou, às vezes, até melhor do que aquilo que se faz lá fora”. Os problemas no Serviço Nacional de Saúde, aponta, “são mais de organização e dotação”. “O SNS deve estar orgulhoso do estado da arte.”















